Неотложная помощь отек мозга
Оглавление темы «Отек мозга. Первая помощь при отеке головного мозга. Миастения ( miastenia gravis pseudoparalitica ). Миастенический криз. Первая помощь при миастеническом кризе.»:
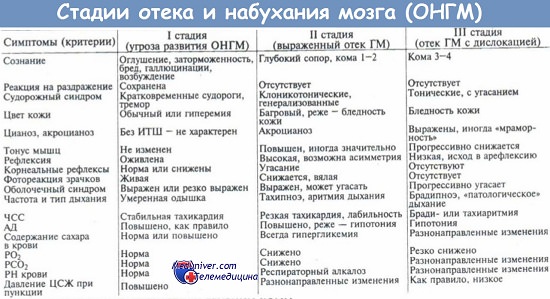
1. Отек мозга. Определение отека мозга. Причины ( этиология ) отека мозга. Патогенез отека мозга.
2. Клинические проявления отека головного мозга. Признаки отека мозга. Клиника отека мозга. Общемозговой синдром.
3. Синдром диффузного рострокаудального нарастания неврологических симптомов при отеке мозга. Дыхание Биота. Синдром дислокации мозговых структур.
4. Диагностика отека головного мозга. Принципы лечения отека мозга.
5. Неотложная помощь при отеке мозга. Первая помощь при отеке головного мозга.
6. Лечение при отеке мозга. Лечение отека головного мозга в стационаре.
7. Миастения ( miastenia gravis pseudoparalitica ). Миастенический криз. Причины ( этиология ) миастении. Патогенез миастении.
8. Клиника ( признаки ) миастенического криза. Клиника ( признаки ) миастении. Диагностика миастении. Диагностика миастенического криза.
9. Неотложная помощь при миастеническом кризе. Первая помощь при миастеническом кризе.
Неотложная помощь при отеке мозга. Первая помощь при отеке головного мозга.
Главная цель неотложной помощи — устранение угрозы для жизни перед транспортировкой больного в профильное лечебное учреждение для оказания специализированной медицинской помощи.
1. Производится устранение нарушений витальных функций организма.
2. Форсированный диурез осуществляется по дегидратационному типу (выведение жидкости превышает введение). Используется 20% раствор маннитола из расчета 1 — 1,5 г/кг/сут, 10% р-р альбумина — 100 мл, лазикс 40—80 мг в/в.
Примечание. В данной ситуации не используются гипертонические р-ры глюкозы (40%) и мочевины, т. к. они проникают через гематоэнцефалический барьер, накапливаются в веществе головного мозга, способствуя его гипергидратации.
3. Коррекция КЩС и электролитного состава крови по общепринятым методикам.
4. Устранение повышенной проницаемости гематоэнцефалического барьера: преднизолон в дозе 60—90 мг в/в 2—3 раза в день, дексаметазон первоначально 10—12 мг в/в, затем по 4 мг через 6 часов в/м, гидрокортизон до 1 г в сутки.
5. Коррекция артериальной гипертензни: эуфиллин 2,4% р-р — 10 мл в/в медленно, дибазол 1% р-р — 2—4 мл в/в, в/м или п/к, папаверина гидрохлорид 2% р-р — 4—6 мл в/м или п/к, при высоком АД используются ганглиоблокаторы, например, пентамин 5% р-р — 2 мл в разведении на 200—300 мл физраствора в/в капельно (требуется постоянный контроль АД!).

6. С патогенетической точки зрения, при отеке мозга показаны средства, обладающие свойствами гемостатиков и ангиопротекторов. Этими эффектами обладает дицинон (методика использования: см. тему Геморрагический инсульт. Неотложная помощь).
7. Купирование психомоторного возбуждения: диазепам 0,5% р-р — 2 мл в/м, дроперидол 0,25% р-р — 2—5 мл в/в, натрия оксибутират 20% р-р — 10—20 мл в/в капельно в течение 10—15 мин. в разведении на 100—150 мл физиологического раствора (струйное введение расчетной дозы оксибутирата само по себе может вызвать судорожный синдром);
8. Купирование гипертермического синдрома (при его наличии); судорожного синдрома (при его наличии) .
9. Улучшение мозгового метаболизма и кровообращения достигается в/в введением 20% р-ра пирацетама — 10 мл 2 раза в сутки.
10. Ингибиторы протеолитических ферментов: контрикал или трасилол медленно в/в капельно по 25000 ЕД на изотоническом растворе.
11. Кислородотерапия. Антигиноксанты. Глутаминовая кислота до 1 г в/в капельно, 2—3 раза в сутки, АТФ, цитохром С.
Примечание. Перечисление лечебные мероприятия адаптируются к конкретной ситуации.
— Также рекомендуем «Лечение при отеке мозга. Лечение отека головного мозга в стационаре.»
Источник
АЛГОРИТМ ОКАЗАНИЯ НЕОТЛОЖНОЙ ПОМОЩИ. ОТЁК ГОЛОВНОГО МОЗГА
| 15.04.2015, 18:52 | |||||
АЛГОРИТМ ОКАЗАНИЯ НЕОТЛОЖНОЙ ПОМОЩИ. ОТЁК ГОЛОВНОГО МОЗГА Отёк головного мозга — патологический процесс, характеризующийся избыточным накоплением жидкости в ткани мозга. Развивающееся при этом увеличение объёма головного мозга ведет к повышению внутричерепного давления. Для отёка головного мозга характерно накопление не столько внеклеточной жидкости, сколько увеличение объёма воды внутри клеток, прежде всего глиальных. В связи с этим более правильным будет термин «отёк-набухание головного мозга». Отёк мозга развивается при черепно-мозговых травмах (ЧМТ), опухолях, операциях на мозге, интоксикациях, острых нарушениях мозгового кровообращения (ОНМК), энцефалите, эпилептических припадках, заболеваниях крови и внутренних органов, эндокринных нарушениях, гипоксии, гипертензии, воздействии ионизирующего излучения. Патогенез. Повышается кровяное давление в капиллярах мозга вследствие повышения АД и расширения мозговых артерий, усиливается фильтрация воды из микрососудов в межклеточные пространства мозга и повреждаются его тканевые элементы, они становятся склонными к накоплению ионов и воды, вызывая их набухание. Нарушение проницаемости стенок микрососудов мозга, в результате которого белок плазмы крови проходят через гематоэнцефалический барьер в тканевые пространства мозга, повышает осмолярность межклеточной жидкости, повреждает клеточные мембраны, нарушая функцию нейронов мозга. Выделяют локальный и генерализованный (охватывающий одно/оба полушария) отёк головного мозга. Клиника: головные боли распирающего характера, на высоте которых может наблюдаться рвота, расстройство сознания по типу оглушения. Частый симптом — застойные диски зрительных нервов. Появляются стволовые симптомы: поражение глазодвигательных нервов (расширение зрачков и снижение зрачковых реакций), парез или паралич взора вверх и др. При сдавлении задней мозговой артерии ухудшается зрение или возникнет гомонимная гемианопсия (слепота в наружной половине полей зрения). Развивается децеребрационная ригидность (резкое повышение тонуса мышц разгибателей и относительное расслабление мышц сгибателей), гемипарез, вестибулярные расстройства, брадикардия, дисфагия, ригидность затылочных мышц. Возможна остановка дыхания и сердцебиения. Может повысится температура. Осложнения: вклинение мозга в большое затылочное отверстие, церебральная кома. Алгоритм оказания неотложной помощи
В стационаре — устранение причин, нарушающих венозный отток из полости черепа. При неэффективности консервативного лечения проводится операция — декомпрессионная трепанация черепа путём удаления костного лоскута с целью снижения повышенного вследствие отёка мозга ВЧД. | |||||
| Категория: Мои файлы | Добавил: o-l-g-a49 | |||||
| Просмотров: 4230 | Загрузок: 0 | Рейтинг: 0.0/0 | |||||
Источник
Отёк головного мозга – патологический процесс, характеризующийся накоплением воды в головном мозге, увеличением его массы и объёма. Вода может накапливаться как в межклеточных пространствах, так и внутри клеток. Нередко отёк мозга сначала имеет ограниченный характер, а в последующем распространяется на всё более обширные территории мозга. Обычно отёк ведёт к повышению внутричерепного давления.
Во всех случаях отека мозга, сопровождающегося внутричерепной гипертензией, показано медикаментозное лечение, направленное на дегидратацию мозговой ткани. С этой целью применяются осмотические диуретики, салуретики и кортикостероиды.
1. Показаниями к назначению осмотических диуретиков являются признаки выраженного отека мозга, остро возникающее или прогрессирующее повышение внутричерепного давления, сопровождающееся нарастающей общемозговой и очаговой неврологической симптоматикой, смещением мозговых структур, угрозой вклинения мозговой ткани, а также подготовка к экстренной нейрохирургической операции.
а) Из осмотических диуретиков чаще применяется маннитол (15% раствор внутривенно капельно в течение 10—20 мин из расчета 0,5—1,5 г/кг массы тела больного, повторяя введение препарата в той же дозе через каждые 6 ч). Действие маннитола проявляется через 10—20 мин и продолжается 4—6 ч. Вводят маннитол или содержащий его комбинированный препарат реоглюман внутривенно капельно сначала по 5—10 капель, а затем 30 капель в 1 мин; рекомендуется сделать перерыв через 2—3 мин и при отсутствии побочных явлений продолжать введение препарата со скоростью до 40 капель/мин, при этом вводится 200-400 мл. Эти препараты дают выраженный дегидрирующий эффект, понижают агрегацию форменных элементов крови, уменьшают вязкость крови и способствуют восстановлению кровотока в капиллярах, увеличению оксигенации ткани. Суточная доза маннитола не должна превышать 140—180 г.
б) глицерол (0,5—1,0 г/кг внутрь, можно в смеси с сиропом, при необходимости — через назогастральный зонд). Эффективность глицерола ниже, чем маннитола: он начинает действовать через 12 ч после приема внутрь, но практически не вызывает феномена отдачи (вновь наступающее нарастание отека мозга в связи с возвращением воды из плазмы крови в ткани). Эффективность приема глицерола отмечается лишь у больных с нерезко выраженным отеком головного мозга, главным образом при ишемическом инсульте.
Показатели осмотичности крови выше 300 мосм/л и диурез, превышающий 4—6 л в сут, надо рассматривать как основания для ограничения дальнейшего применения осмотических диуретиков.
2. С целью дегидратации при отеке мозга применяют также салуретики из группы петлевых диуретиков, чаще используют:
а) фуросемид (лазикс), обычно по 20-40 мг внутримышечно или внутривенно до 3 раз в день, иногда целесообразно их сочетание с осмотическими диуретиками (вводят через 3—4 ч после введения маннитола). Фуросемид начинает действовать через 35—105 мин, длительность действия 30 мин—2,5 ч. Показания к назначению петлевых диуретиков: желательность усиления эффекта, вызываемого осмотическим диуретиком; выравнивание водного баланса в случае выраженного накопления жидкости в организме; дегидратация при нерезко выраженном отеке мозга.
б) Диакарб (фонурит, ацетазоламид) — это салуретик из группы ингибиторов карбоангидразы, может применяться вместо фуросемида при явлениях умеренного отека мозга по 250 мг внутрь или через зонд 2—4 раза в день, при этом необходим контроль за содержанием калия в крови. Начало действия диакарба через 40—120 мин, длительность действия 3—8 ч. В связи с тем, что диакарб подавляет продукцию ЦСЖ, его применение можно признать особенно целесообразным при интерстициальном варианте отека мозговой ткани.
3. Кортикостероиды уменьшают проницаемость ГЭБ, способствуют нормализации проницаемости мембран и микроциркуляции, блокируют синтез простагландинов и других веществ, способствующих формированию отека при воспалительных, в частности инфекционных, процессах, а также и при опухолях мозга. При наличии показаний к применению кортикостероидов обычно назначают:
а) дексаметазон в дозе 12—16 мг, в тяжелых случаях 24—48 мг в сут. Начальную его дозу (1/4 суточной) вводят внутривенно, капельно. Повторно препарат назначается внутривенно или внутримышечно через каждые 6 ч. В очень тяжелых случаях вводится до 60—100 мг дексаметазона в сутки с постепенным уменьшением дозы препарата.
б) При назначении преднизолона следует учитывать, что его действие более кратковременно, чем дексаметазона; расчет необходимых доз преднизолона должен производиться исходя из того, что его терапевтическая активность в сравнении с дексаметазоном в 7 раз меньше.
Противоотёчное действие кортикостероидов обычно проявляется через 12 ч. При лечении кортикостероидами требуется регулярный контроль за содержанием глюкозы и электролитов в крови для своевременной диагностики иногда возникающих гипергликемии и гипернатриемии. Противопоказанием к назначению кортикостероидов может быть выраженное повышение АД.
в) При введении больших доз кортикостероидов показано раннее назначение антацидных средств (альмагель по 2 чайные ложки 4 раза в день или окись магния в порошке по столовой ложке 4 раза в день и др.) за 15—30 мин до приема пиши естественным путем или до введения питательной смеси через назогастральный зонд. Применение антацидов направлено на предотвращение желудочных кровотечений и развития синдрома Мендельсона (абсцедируюшая пневмония вследствие аспирации желудочного сока, если его pH <2). Возможна целесообразность параллельного введения антигистаминных препаратов и в некоторых случаях (для профилактики инфекционных осложнений) антибиотиков.
4. Больным с отеком мозга, наряду с дегидратацией, необходим контроль за уровнем вентиляции легких и состоянием центральной гемодинамики, а также принятие мер по нормализации микроциркуляции и общего мозгового кровотока. При отеке мозга больные могут нуждаться в неспецифическом лечении, направленном на нормализацию дыхания (восстановление проходимости дыхательных путей, обеспечение достаточной оксигенации, предупреждение и своевременное лечение легочных осложнений, сердечной деятельности, артериального давления. Для облегчения венозного оттока из полости черепа следует приподнять головной конец кровати и установить под углом 15-30о. Необходимы контроль за состоянием водно-электролитного баланса, КОС и их коррекция, при этом желательно ограничить количество вводимой жидкости до 1,5—2 л в сут. По возможности стоит избегать применения сосудорасширяющих средств: нитроглицерина, амиодарона (кордарон), дибазола, антагонистов ионов кальция: нифедипина (фенигидин, адалат, коринфар, кордипин), а также резерпина, аминазина, дроперидола, особенно в больших дозах. Проводя дегидратацию, необходимо одновременно купировать чрезмерную артериальную гипертензию, проводить соответствующие меры в случае гипертермии, психомоторного возбуждения, эпилептических припадков. По показаниям применяют антигипоксанты, метаболически активные средства, в частности ноотропы, витаминные комплексы.
32. Оказание неотложной помощи при гиповолемическом шоке.
Причиной развития гиповолемического шока служит профузная диарея и неукротимая рвота, приводящие к потере тканевой жидкости, нарушению перфузии тканей, гипоксии, метаболическому ацидозу.
Неотложная медицинская помощь при гиповолемическом шоке заключается в первичной регидратации в объеме, соответствующем расчетному обезвоживанию.
У больных с гиповолемическим шоком первой степени можно ограничиться оральной регидратацией; при более тяжелом шоке и сохраненном сознании, при способности принимать жидкость внутрь начинают с энтеральной регидратации, а затем переходят на внутривенное введение жидкости.
Энтеральной регидратации должно предшествовать промывание желудка 2% раствором натрия гидрокарбоната. Промывание желудка безусловно показано при пищевой токсикоинфекции и достоверном исключении инфаркта миокарда или острых хирургических заболеваний органов брюшной полости.
При оральной регидратации используют медленное питье небольшими глотками 1 л теплой (38-40° С) воды с 20 г глюкозы, 3,5 г натрия хлорида, 2,5 г натрия бикарбоната, 1,5 калия хлорида. Глюкоза может быть заменена пищевым сахаром, натрия хлорид — пищевой солью, натрия бикарбонат — питьевой содой. Для пероральной регидратации можно использовать инфузионные полиионные растворы с добавлением 40% глюкозы.
Для инфузионной регидратации используются полиионные растворы с добавлением 20-40 мл 40% раствора глюкозы в объеме возмещения расчетной потери жидкости со скоростью 100-120 мл/мин. После нормализации пульса и стабилизации АД, скорость внутривенного введения жидкости снижают.
Прессорные амины и сердечно-сосудистые средства противопоказаны. Антибиотики не назначают.
Регидратация при гиповолемическом шоке, осложнившем пищевую токсикоинфекцию на фоне алкогольно-абстинентного синдрома алкогольного делирия и судорог, проводится в том же объеме, но обязательно дополняется внутривенным введением 4-6 мл 0,5% раствора седуксена или 20-30 мл 20% раствора натрия оксибутирата и 4-6 мл 1% фуросемида внутривенно.
Основные опасности и осложнения.
Несвоевременная диагностика дегидратационного синдрома и ошибочная трактовка судорог при тяжелом гиповолемическом шоке.
33. Оказание неотложной помощи при инфекционно-токсическом шоке.
Причинами развития инфекционно-токсического шока могут служить, в первую очередь, менингококковая, грибковая и кишечная инфекции, а также другие острые инфекции при неблагоприятном течении заболеваний. В своем развитии инфекционно-токсический шок последовательно проходит 3 стадии — компенсации (шок 1 степени), субкомпенсации (шок 2 степени), декомпенсации (шок 3 степени).
Лечение.
1. У взрослых компенсированный инфекционно-токсический шок инфузионной терапии не требует, и при доставке в стационар лечение ограничивается применением жаропонижающих средств, анальгин 50% — 2 мл и димедрол 1% — 2 мл внутримышечно; при возбуждении и судорогах седуксен 0,5% — 2-4 мл внутримышечно (внутривенно) и магния сульфат 25% — 10 мл (15 мл) внутримышечно.
2. При субкомпенсированном шоке внутривенно капельно вводят 400 мл полиглюкина (реополиглюкина) и глюкокортикоидные гормоны (преднизолон 90-120 мг, или равнодействующие дозы других препаратов — дексаметазона метилпреднизолона и т. д.).
3. При декомпенсированном шоке полиглюкин вводят струйно с последующим переходом на капельную инфузию, а при отсутствии эффекта назначают 200 мг допамина на 200 мл 5% раствора глюкозы внутривенно капельно.
4. Возбуждение и судороги купируются внутривенным введением 2-4 мл 0,5% раствора диазепама (седуксена) или 10-20 мл 20% раствора натрия оксибутирата.
5. При установленном диагнозе менингита вводят левомецитин сукцинат натрия в дозе 25 мг/кг, и 2-4 мл 1% раствора фуросемида (лазикса).
6. Инфекционно-токсический шок при гриппе требует дополнительного введения 5,0 мл противогриппозного (донорского, противокоревого) гамма-глобулина внутримышечно, а также 5-10 мл 5% раствора аскорбиновой кислоты и 10 мл 10% раствора глюконата кальция внутривенно.
Основные опасности и осложнения:
Несвоевременная диагностика инфекционно-токсического шока в результате ошибочной трактовки снижения температуры тела до субнормальных и нормальных цифр и прекращения психомоторного возбуждения, как показателей улучшения состояния больного. Ошибочный диагноз гриппа у больного менингитом, и ангины у больного дифтерией. Ошибочная констатация судорожного синдрома, не связанного с инфекционно-токсическим шоком и отказ от проведения инфузионной терапии на догоспитальном этапе при доставке больного в стационар под прикрытием только противосудорожной терапии.
Источник
