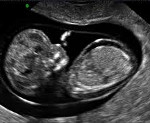
На узи плода отек губ

Водянка плода – это патологическое состояние, которое возникает во внутриутробном периоде, характеризуется анасаркой и скоплением транссудата в полостях организма. Основные клинические проявления: генерализованный отек, увеличение размеров головы за счет мозгового черепа, гидроторакс, гидроперикард, асцит, сердечно-сосудистая и дыхательная недостаточность. Антенатальная диагностика включает в себя УЗИ и определение групп крови, постнатальная – визуальное выявление всех симптомов, характерных для водянки плода, лабораторные анализы, УЗИ, КТ, МРТ. Лечение симптоматическое – реанимационные мероприятия, дренирование транссудата. При иммунной форме показано внутриутробное переливание крови.
Общие сведения
Водянка плода – это полиэтиологическое патологическое состояние в неонатологии и педиатрии, которое характеризуется внутриутробным развитием генерализованного отека, накоплением жидкости в грудной и брюшной полостях, а также в перикардиальной сумке. Общая распространенность – 1:1-14 тысяч новорожденных, при этом иммунная форма встречается 1 раз на 3 000 родов.
Несмотря на относительно большую распространенность АВ0 и резус-конфликтов матери и плода в популяции, развитие иммунной формы водянки плода на этом фоне возникает редко. Это связано с возможностями современной диагностики, внутриутробного лечения и профилактики гемолитической болезни новорожденных. Более чем в половине случаев (55-60%) этиология остается неизвестной. Прогноз при данной патологии всегда серьезный. Летальность для неиммунной формы очень высока и составляет порядка 70-80%, в то время как для иммунной – около 20%.

Водянка плода
Причины водянки плода
Водянка плода – это гетерогенное заболевание. Зачастую точную этиологию установить не удается, однако известны наиболее вероятные причины ее развития. Неиммунная форма может быть вызвана:
- мутациями (синдром Дауна, Шерешевского-Тернера, триплоидия и тетраплоидия),
- генетическими заболеваниями (дефицит Г-6-ФДГ, α-таласемия, синдром Нунан и Пена-Шокея и др.), нарушением проводимости и врожденными пороками сердца (ДМПП, ДМЖП, наджелудочковые и желудочковые тахикардии),
- патологиями магистральных сосудов (тромбоз верхней и нижней полых вен, артериовенозное шунтирование),
- аномалией структуры грудной клетки (грыжа диафрагмы и асфиктическая дисплазия),
- TORCH-инфекциями (токсоплазмоз, ЦМВ, сифилис и др.),
- дисплазией мочеполовой системы (врожденный стеноз или аплазия мочеточника, гидронефроз),
- патологиями беременности (синдром плацентарной трансфузии, хориоангиома, эклампсия).
Патогенез неиммунной водянки плода основывается на сердечной недостаточности ребенка, гипопротеинемии и анемии, которые уменьшают онкотическое давление крови.
Факторы риска
Помимо всех вышеперечисленных причин развития водянки плода, можно выделить факторы риска, которые повышают риск возникновения неиммунной формы. К ним относятся:
- беременность до 16 или после 40 лет,
- многоплодная и переношенная беременность,
- макросомия,
- мужской пол
Основная причина иммунной водянки плода – несовместимость матери и плода по группе крове (0 (I) у матери и А (II) или В (III) – у ребенка) или Rh-фактору (мать – Rh+, а ребенок – Rh-), вследствие чего возникает усиленный гемолиз эритроцитов ребенка и развивается гемолитическая болезнь. На данный момент этот вариант встречается крайне редко в связи с общепринятыми диагностическими мерами в акушерстве.
Классификация
Водянка плода имеет две этиологические формы:
- Иммунная водянка плода. Как правило, развивается на фоне гемолитической болезни новорожденного. В настоящее время на фоне ранней диагностики и лечения данная форма водянки плода практически не встречается, несмотря на относительно большую распространенность резус- и АВ0-конфликтов. Прогноз относительно благоприятный.
- Неиммунная форма. Полиэтиологическая группа. Данный вариант водянки плода может быть вызван врожденными пороками сердца и нарушением работы его проводящей системы, геномными и хромосомными мутациями, TORCH-инфекциями, разнообразными дисплазиями, патологиями беременности и др. В большинстве случаев имеет летальный исход.
Симптомы водянки плода
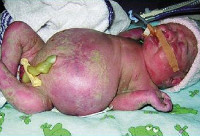
Клинические проявления водянки плода определяются уже с момента рождения. Общее состояние ребенка, как правило, тяжелое или очень тяжелое (чаще). У таких детей выявляется несоразмерно большая голова за счет значительного увеличения мозговой части черепа. Из-за общей мышечной слабости ребенок занимает позу лягушки. Швы черепа разомкнуты, роднички выпирают, кости имеют податливую консистенцию. На теле определяется большой объем сыровидной смазки и множество пушковых волос, обнаруживается общая отечность и бледность. Подкожная жировая клетчатка выражена слабо, из-за чего температура тела очень лабильна и сильно зависит от окружающей среды.
При водянке плода у мальчиков может наблюдаться крипторхизм, а у девочек – недоразвитость половых губ. Физиологические рефлексы (в т. ч. сосательный и поисковый, Моро) угнетены. ЧЧС лабильное (120-160 уд/мин), АД ниже нормы (50-65 мм. рт. ст.). Наблюдается тахипноэ, чередующееся с периодами апноэ. Часто отмечается выраженная гепатоспленомегалия, гидроторакс, асцит, гидроперикард. В некоторых случаях может формироваться транзиторный гипотиреоз и поллакиурия.
Диагностика
Диагностика водянки плода включает в себя сбор анамнестических данных, объективный осмотр ребенка, лабораторные и инструментальные методы исследования. При опросе матери обращают внимание на перенесенные инфекционные и гинекологические заболевания, хронические патологии, особенности течения беременности и ее осложнения.
- При объективном осмотре неонатологом или педиатром устанавливаются характерные симптомы водянки плода, присутствующие осложнения, оценивается общее состояние ребенка и необходимость реанимационных мероприятий.
- Лабораторная диагностика в виде ИФА, ПЦР или других серологических реакций дают возможность выявить вероятного инфекционного возбудителя. При подозрении на гемолитическую болезнь плода проводится повторное определение группы крови и Rh-фактора матери и ребенка. Общие лабораторные тесты (ОАК, ОАМ, биохимия крови) используются с целью оценки работы внутренних органов и исключения сопутствующих заболеваний.
- Ультразвуковое сканирование позволяет поставить предварительный диагноз еще в антенатальном периоде. К УЗ-признакам, которые могут указывать на водянку плода, относятся отечность плаценты, многоводие, наличие жидкости в полостях организма ребенка, гепатоспленомегалия, отек подкожной жировой клетчатки, «поза Будды». Постнатальное УЗИ выполняется для подтверждения опасных патологических состояний (гидроперикард, гидроторакс, асцит) и определения терапевтической тактики.
- Также могут применяться ЭКГ, компьютерная и магнитно-резонансная томография с целью дифференциальной диагностики и оценки структуры внутренних органов.
Лечение водянки плода
Специфического лечения неиммунной водянки плода нет. Роды проводятся в условиях полной готовности реанимационного оборудования. Непосредственно после рождения ребенку оказывается полный объем интенсивной терапии: интубация трахеи с подачей 100% кислорода, при необходимости – сердечно-легочная реанимация, переливание крови или эритроцитарной массы и т. д. При неэффективности всех проводимых мероприятий показано выполнение плевральной, перикардиальной пункций и лапароцентеза под контролем УЗИ и жизненно-важных показателей ребенка. В зависимости от ситуации может назначаться антигеморрагическая, антибактериальная, иммунокорригирующая, метаболическая, противосудорожная терапия и пр.
При иммунной форме водянки плода лечение начинается еще в антенатальном периоде. Оно заключается во внутриутробном переливании Rh- крови плоду при помощи кордоцентеза. Показана данная процедура при выраженной анемии и падении гематокрита ниже 30 г/л. При необходимости может проводиться повторное переливание через 14-21 дней.
Прогноз и профилактика
Прогноз при неиммунной водянке плода в большинстве случаев неблагоприятный. Выживаемость составляет не более 20-30% от общего числа новорожденных с данной патологией. При возникновении неиммунной водянки в первой половине гестации имеется высокий риск спонтанного прерывания беременности, во второй – внутриутробной гибели ребенка. При иммунной водянке плода исход более благоприятный – на фоне лечения выживают порядка 85% детей.
Специфическая профилактика может проводиться только по отношению к иммунной форме водянки плода. Она показана при подтвержденной несовместимости крови матери и ребенка. Ее суть заключается во введении матери иммуноглобулинов, которые будут препятствовать гемолизу эритроцитов плода. Неспецифические превентивные меры заключаются в рациональном планировании беременности, полноценном обследовании во время вынашивания ребенка, регулярном посещении женской консультации, лечении соматических и инфекционных заболеваний матери.
Водянка плода — лечение в Москве
Источник
Автор статьи — Созинова А.В., практикующий акушер-гинеколог. Стаж по специальности с 2001г.
Водянкой плода называется его патологическое состояние, при котором во всех полостях организма скапливается жидкость и присутствует генерализованный отек (отеки всего тела — анасарка).
В большинстве случаев водянка плода наблюдается при резус-конфликтной беременности и гемолитической болезни новорожденного. Распространенность данного состояния составляет 1 случай на 1000-14000 родов. Различают иммунную и неиммунную водянку плода.
Причины
Основной причиной развития иммунной водянки плода служит его гемолитическая болезнь.
Причина, которая привела к развитию неиммунной водянки плода зачастую остается нераспознанной, но выделяют следующие факторы:
- хромосомная патология плода (синдром Дауна, мозаицизм, трисомии, синдром Шерешевского-Тернера и прочие);
- генные заболевания: недостаток глюкозо-6-фосфатдегидрогеназы, А-талассемия, синдром Нунан, ахондрогенез, танатофорная карликовость, синдром Пена-Шокея, синдром множественных птеригиумов, ахондроплазия;
- пороки развития грудной полости (дисплазия грудной клетки, диафрагмальная грыжа, порок легкого кистозный аденоматозный);
- пороки развития мочевыделительной системы (врожденный нефротический синдром, пороки уретры и почек);
- сердечно-сосудистая патология (кардиомиопатия, врожденные пороки сердца, анатомические дефекты, артериально-венозные шунты)
- хориоангиома плаценты;
- при многоплодной беременности (фето-фетальная трансфузия, акардиальная двойня);
- инфекционные заболевания матери во время беременности (цитомегаловирусная инфекция, сифилис, парвовирусная инфекция, токсоплазмоз, вирусный панкардит Коксаки);
- осложнения беременности (преэклампсия, тяжелая анемия, нескоррегированный сахарный диабет, гипопротеинемия);
- врожденные обменные нарушения (мукополисахаридоз 4 типа, болезнь Гоше, дефицит нейраминидазы, болезнь Моркио);
- врожденные опухоли головного и спинного мозга, мочевыделительной системы и пищеварительного тракта, печени, крестцово-копчиковая тератома, нейробластома.
Диагностика
Диагностика водянки плода направлена на установление причины, его вызвавшей. В первую очередь определяется группа крови и резус-фактор для подтверждения/исключения резус-конфликта и иммунной водянки плода.
Проводится анализ анамнеза жизни (инфекционные болезни в прошлом, операции, хроническая патология), акушерско-гинекологического анамнеза (наличие гинекологических патологий, течение и исходы предшествующих беременностей), анализируется течение настоящей беременности, ее осложнения, общая прибавка веса и прочее.
Главным диагностическим методом служит УЗИ плода. К УЗИ-признакам относятся:
- отечность плаценты («толстая плацента»);
- избыток амниотической жидкости (многоводие);
- размеры плода больше нормы из-за отека (в частности увеличенные размеры живота вследствие асцита по сравнению с размерами головки);
- скопление жидкости во всех полостях плодового организма (гидроперикард, асцит, гидроторакс)
- отек подкожно-жирового слоя в виде двойного контура;
- отек кожи головы, рук и ног;
- кардиомегалия (увеличение размеров сердца);
- утолщение кишечника (отек стенок);
- увеличение печени и селезенки (гепатоспленомегалия)
- «поза Будды» — раздутый живот с отведенными от него конечностями и позвоночником;
- низкая двигательная активность в сочетании с другими признаками.
После проведения УЗИ назначается амнио- или кордоцентез для определения кариотипа плода, получения крови плода (оценка гемоглобина, белка) и возможного внутриутробного лечения. С целью исключения внутриутробной инфекции назначается ПЦР на предполагаемые инфекции.
Лечение водянки плода
При выявлении врожденных пороков развития плода, несовместимых с жизнью (1-2 триместр беременности) женщине предлагают прерывание беременности. В случае отказа от прерывания продолжают наблюдать за течением беременности и развитием болезни до сроков, позволяющих проводить пренатальную (дородовую) терапию.
Лечение водянки плода заключается в проведении кордоцентеза и переливания крови в пуповину (в случае выраженной анемии и снижения гематокрита до 30 и ниже). При необходимости заменное переливание крови повторяют через 2-3 недели.
В случае выявления фето-фетальной трансфузии близнецов проводится лазерная коагуляция сосудов, соединяющих плоды. Если нет возможности провести пренатальное лечение, оценивается степень риска преждевременных родов по отношению к антенатальной гибели плода и родоразрешение проводят досрочно с предварительным назначением препаратов для ускорения созревания легких плода. В некоторых случаях показано введение матери сердечных гликозидов для нормализации сердечной деятельности плода.
Перед родоразрешением (оно, как правило, происходит планово) готовятся к рождению ребенка с водянкой. Родильный зал должен быть оснащен аппаратурой для сердечно-легочной реанимации, формируется реанимационная бригада из 2-3 реаниматологов и 2-3 неонатологов (после рождения ребенка сразу интубируют и осуществляют искусственную вентиляцию легких 100% кислородом).
Сразу после рождения и проведения реанимационных мероприятий выполняется перикардиоцентез (удаление путем пункции околосердечной сумки накопившейся жидкости), плевральную пункцию (удаление жидкости из плевральной полости) и лапароцентез (высасывание жидкости из брюшной полости). В пупочную артерию устанавливается катетер для последующих инфузий эритроцитарной массы или крови.
Прогнозы
Прогноз при неиммунной водянке плода неблагоприятный и процент выживших детей составляет 20-33%. При развитии водянки в первом триместре беременность, как правило, заканчивается спонтанным абортом, во втором и третьем триместрах высок риск антенатальной гибели плода.
При иммунной водянке прогноз более утешительный, эффект от пренатального и постнатального лечения достигает 80-90%.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Источник
Тревоги и беспокойства
Вред от лекарств
Температура
УЗИ и пол ребенка
Дородовой бандаж
Тревоги и беспокойства
Вы можете чувствовать себя перегруженной советами. Родственники, знакомые, подруги, коллеги на работе, интернет – все хотят сказать вам что-то полезное. А все полезное, как известно, или невкусное, или страшное.
Мы хотим рассказать вам о неприятностях, поджидающих беременных во втором триместре.
(Эта информация призвана не напугать, а зашитить вас и будущего ребенка. Если у вас повышенная тревожность, откажитесь от прочтения этого материала)
Во II триместре существует несколько временных промежутков, когда риск прерывания беременности возрастает. Для будущих мам, страдающих гиперандрогенией, очень важен своевременный контроль гормонов для выявления и коррекции отклонений, поэтому наряду с акушером-гинекологом им необходимо посещение и врача-эндокринолога. С 18-й недели матка начинает активно увеличиваться в размерах. Наряду с аномалиями расположения плаценты (например, низким прикреплением) часто возникает такое серьезное осложнение беременности, как истмико-цервикальная недостаточность. Так называют патологию шейки матки, при которой она перестает выполнять функцию своеобразного «замка», удерживающего беременность в полости матки. Под действием собственного увеличивающегося веса и силы тяжести плодное яйцо постепенно опускается вниз, шейка матки раскрывается, и происходит прерывание беременности. Чтобы вовремя заметить ИЦН, пациентки, особенно имеющие в анамнезе невынашивание, многоплодную беременность, высокий паритет родов и иные проблемы, находятся под пристальным наблюдением гинеколога, осуществляющего ультразвуковой контроль за состоянием шейки матки. В случае необходимости на шейку накладываются швы, помогающие удерживать беременность до полного созревания плода.
Еще одной опасностью во II триместре являются инфекционные заболевания, передающиеся половым путем, такие, как хламидиоз, токсоплазмоз, уреаплазмоз, герпес и другие. Если на более ранних сроках они чаще всего вызывают выкидыш, то в 18–23 недели могут спровоцировать преждевременное излитие вод, хорионамнионит, нарушения функции плаценты, инфицирование плодных оболочек. Для выявления ЗППП необходимо регулярно сдавать анализы, а в случае обнаружения заболевания его в большинстве случаев можно лечить и во время беременности с помощью препаратов, безопасных для будущего ребенка.
Вред от лекарственных препаратов
Чем меньше лекарств вы принимали во время беременности, тем лучше. Даже безобидные на первый взгляд лекарства могут быть опасны для малыша. Они могут накапливаться в организме плода, неблагоприятно воздействуя на его здоровье. Поэтому все лекарства во время интересного положения принимаем лишь под контролем врача.
Простуда
Симптомы ОРВИ (острой респираторно-вирусной инфекции) или острого воспаления дыхательных путей знакомы многим из нас, ведь человека, который ни разу не болел ОРВИ, просто не существует. Вначале появляется недомогание, а затем и повышение температуры тела, охриплость голоса, боли в горле, кашель и насморк. Лечить ОРВИ надо обязательно. Но как делать это правильно, особенно если вы ждете ребенка? Наиболее безвредны в борьбе с простудой народные средства, но некоторые лекарства также можно применять во время беременности. Если вы заболели ОРВИ во время беременности не паникуйте. Иммунная системы будущих мам ослаблена и поэтому респираторные инфекции не редкость. Неосложненное ОРВИ не нанесет вашему ребенку вред.
Повышение температуры тела
Если температура тела начинает верно и неуклонно подниматься, в первую очередь необходимо постараться создать такие условия, при которых бы организм начал терять тепло. Для этого надо много пить и не перегреваться. Пить будущей маме можно компот из сухофруктов, минеральную воду, некрепкий чай, клюквенный морс, отвар шиповника и др. А вот чай с малиной надо использовать осторожно. Конечно, малина уменьшает интоксикацию и снижает повышенную температуру тела, но большое ее количество может вызвать сокращение мышц матки, а это совершенно нежелательно для будущей мамы. Для того чтобы не перегревать организм, в комнате, где находится беременная женщина, должна быть прохладная температура, а вот одежда может быть теплой. Не следует без рекомендации врача применять так называемые физические методы охлаждения (холодные обертывания, лед и др.), это может привести к спазму сосудов кожи, в результате уменьшится образование пота и отдача тепла.
Если температура тела достаточно высокая или просто плохо переносится, можно использовать Парацетамол или комбинированные препараты, в состав которых он входит (Панадол, Эффералган, Калпол). Эти лекарства разрешено применять во время беременности. А вот Аспирин (ацетилсалициловая кислота) будущей маме противопоказан. Этот препарат плохо влияет на свертывающую функцию крови ребенка. Кроме того, ацетилсалициловая кислота может отрицательно сказаться на развитии малыша.
Кашель
С помощью кашля наши легкие очищаются от слизи (мокроты), которая в них накапливается при заболевании дыхательных путей. Для того чтобы мокрота хорошо отделялась и не высыхала, опять-таки надо пить много жидкости, воздух в квартире должен быть влажным. Из лекарств для облегчения кашля можно применять некоторые отхаркивающие препараты. Они разжижают мокроту, делают ее менее вязкой, облегчают ее выведение из дыхательных путей. На любом сроке беременности разрешено использовать Микстуру из термопсиса. Более эффективная Микстура из корня ипекакуаны, но она раздражает слизистую оболочку желудка и вызывает тошноту, что нежелательно, если есть ранний токсикоз. Также можно применять Мукалтин, Отвар алтейного корня.
Насморк
Насморк типичен для вирусного заболевания. С помощью слизи, которая выделяется из носа, организм пытается остановить инфекцию и не пустить ее дальше – в трахею, бронхи, легкие. Для того чтобы во время ОРВИ было легче дышать носом, как и в случае с кашлем, необходим прохладный влажный воздух и обильное питье. Можно увлажнять носовые ходы физиологическим раствором (водный солевой раствор), который продается в аптеке. Физиологический раствор безопасен для будущей мамы и ее малыша, не вызывает аллергических реакций. Он входит в состав препаратов Аквамарис, Салин. Кроме солевых растворов в нос можно закапывать некоторые масляные растворы, например, Пиносол. А вот к сосудосуживающим препаратам (Нафтизин, Галазолин и др.) будущей маме надо относиться осторожно. Эти лекарства действуют не только на сосуды носа, но и на сосуды других органов, сужая их, в результате может подняться артериальное давление и снизиться поступление кислорода к ребенку. Применять эти препараты можно только после консультации с врачом.
УЗИ и пол ребенка
Обычно во время беременности рекомендуется трижды пройти УЗИ. УЗ-исследование чаще всего проводится на определенных сроках и с конкретными целями. Так, на 12–13-й неделе можно выявить наличие грубых пороков развития плода. В 23–25 недель лучше всего видны органы малыша. И незадолго до родов при доношенной беременности определяются степень зрелости плаценты, количество околоплодных вод, предположительный вес ребенка. Многие будущие родители чуть ли не с первых дней беременности хотят знать, сыном или дочкой пополнится их семья. Для одних это – простое любопытство, для других – дело принципа (особенно если раньше рождались дети только одного пола). И если раньше ответ на этот вопрос получали путем гадания, то развитие современных технологий позволяет приоткрыть завесу тайны практически в каждом случае. Однако не нужно думать, что заветную информацию удастся получить во время первого же ультразвукового исследования, в конце I триместра о поле малыша говорить еще рано. До 8-й недели гениталии эмбриона еще не дифференцированы, поскольку процесс их формирования заканчивается именно к 10–12-й неделе. Тем не менее идентификация половой принадлежности возможна не ранее 15–16-й недели беременности, когда эти органы можно увидеть довольно отчетливо. Лучше всего задавать волнующий будущих родителей вопрос во время второго УЗИ. В этот период плод уже довольно большой и при этом достаточно активный, поэтому во время процедуры наверняка покажет себя со всех сторон. А вот после 37-й недели малыш становится слишком крупным, места для движения у него остается очень мало, так что определение пола может оказаться весьма затруднительным. Впрочем, очень многое зависит от опыта специалиста, проводящего исследование. О том, что в животике «поселился» мальчик, свидетельствуют обнаруженные мошонка и половой член, а о девочке – четко различимые большие половые губы. Несмотря на, казалось бы, очевидную разницу, ошибки в определении встречаются. Так, за половой член иногда принимают петли пуповины или кисти пальцев рук малыша. У девочек встречается внутриутробный отек половых губ, которые из-за этого на экране монитора могут выглядеть, как мошонка. А порой ребенок плотно сжимает ножки, и тогда идентификация половой принадлежности плода становится вообще невозможной. К счастью, вероятность ошибочного определения пола невелика. Просто родителям нужно быть готовыми к «сюрпризу» и ждать не мальчика или девочку, а нового человека, которому они подарили самое прекрасное чудо на свете – жизнь. Да и делать УЗИ только ради пола не стоит – разве что по сугубо медицинским показаниям. К таковым относятся вероятность наследственных заболеваний, связанных с Х-хромосомным фактором (например, гемофилия, от которой страдают только мальчики), необходимость обнаружения некоторых генетических аномалий, определение многоплодной беременности. Если вы не хотите знать пол ребенка, а также другую информацию, то предупредите врача заранее.
Дородовый бандаж
Среди акушеров-гинекологов нет единодушия в том, что касается необходимости какой-то особой поддержки беременного живота. Некоторые считают, что бандаж может стеснять движения плода и вредить течению беременности. Но таких меньшинство, к тому же речь идет скорее о неумении правильно пользоваться предметом, призванным облегчить тяготы вынашивания. Большинство акушеров убеждены, что бандаж предотвращает преждевременное опускание плода, предохраняет кожу живота, боков и спины от растяжек, помогает женской спине нести возрастающий груз. А есть и прямые показания к ношению дородовых бандажей. Это:
- срок беременности более 20 недель;
- вторая и последующие беременности, при которых брюшная стенка растягивается быстрее и сильнее;
- многоплодная беременность;
- большие размеры плода;
- некоторые виды акушерской патологии (предлежание или низкое расположение плаценты, многоводие и др.);
- заболевания позвоночника (сколиоз, остеохондроз, лордоз в области поясничного отдела);
- слабые мышцы тазового дна;
- наличие рубцов (например, от кесарева сечения);
- боли в спине и пояснице;
- активный образ жизни, предполагающий долгое стояние на ногах и невозможность отдохнуть в середине дня;
- предрасположенность к растяжкам.
Дородовыебандажи продуманы таким образом, чтобы облегчать ношу беременной женщине, никоим образом не вредя при этом плоду. Дородовой бандаж облегчает многие недомогания (например, боли в спине или повышенный тонус матки) и способствует лучшему течению беременности. Дородовые бандажи бывают двух видов. Ленточные– в виде эластичной и плотной ленты шириной 8 см. Она проходит под животом, поддерживая его, и разгружает поясницу. Ее можно носить поверх белья, колготок и облегающей одежды. Бандаж-трусы выглядит как предмет нижнего белья, куда вшита лента, проходящая под животом, по бедрам и пояснице. Часто имеют застежку на ластовице, чтобы можно было не снимать бандаж в течение дня. Какую именно модель выбрать, подскажет лечащий врач: он сможет оценить течение беременности, размеры живота, образ жизни будущей мамы и посоветует наилучший вариант. При некоторых патологиях беременности, например, нежелательно ношение бандажа-ленты, а при больших размерах живота бессмысленным будет бандаж-трусики (а также одежда с подтягивающими и поддерживающими вставками). Бандаж не может быть сделан целиком из натуральных материалов, но хлопок и микроволокно в сочетании с эластаном сделают его не только поддерживающим, но и гигроскопичным, позволят коже дышать.
Бандажи маркируются от S до L. Чтобы правильно подобрать размер, необходимо измерить окружность талии и бедер в самом широком месте. Хорошо, если бандаж снабжен многоуровневыми застежками, которые позволяют регулировать размер и подстраивать модель под особенности фигуры. Бандажи-трусики покупаются на размер больше, чем все «добеременное» белье. Активным мамам подойдет ленточный бандаж, который легко надеть и снять стоя, а «домашним» – бандаж в виде трусиков. Эстетика тоже важна, ведь обычную «ленту» наденешь не под каждое платье. Если женщина вынуждена вести публичный образ жизни, стоит задуматься о покупке дорогого и практически незаметного бандажа, в котором медицинская целесообразность сочетается с красотой и изяществом. Да и цветовая гамма такого белья побогаче: «обычные» бандажи, как правило, белые.
Правила использования:
- Надевать бандаж-трусики нужно только лежа. Бандажи-ленты хороши тем, что их можно надевать и стоя.
- Носить бандаж круглосуточно нельзя. Каждые 3 часа необходимо делать перерыв на полчаса.
- Послеродовой бандаж можно надеть уже в день родов – после консультации с лечащим врачом.
- Дородовой бандаж-трусы можно использовать в качестве обычного белья, но в этом случае его придется стирать каждый день. Стоит обзавестись парой предметов на смену – или надевать бандаж поверх простых трусиков.
- Подготовить мышцы брюшного пресса к родам поможет не только «внешняя поддержка», но и гимнастика. Физические упражнения можно делать и в бандаже.
Если Вас заинтересовал этот материал, то мы рекомендуем Вам узнать больше на курсах подготовки к родам ШКОЛЫ РОДОВ онлайн.
Комментарии
Источник
