Может ли пройти отек у плода
24 июля 2020, 13:59
На очередном плановом приеме в ЖК на 29 неделе беременности, мой акушер сказала мне взять талон на 3 скрининг. Оказалось, что его могут сделать в этот же день через час, и отказываться я не стала.
Опуская лирику, что хотелось посмотреть малыша, что волнительно ждала очередной встречи с дочкой сразу перейду к тому, что на вопрос после процедуры «Все хорошо? », врач сказала идти с листом результатов к своему врачу, что не очень хорошо.
Я толком и не прочитала диагноз, точнее естественно я в нем ничего не поняла, но мой врач сразу выписала мне направление на УЗИ 2 уровня (т.е.в перинатальном центре нашего города).
По пути домой я уже стала искать информацию о результате скрининга. А результат был таков: двойной контур головы, кардиомегалия под вопросом, нарушение 1 б, признаки фетопатии плода, крупный плод.
Скажу честно, диету какую-либо беременных я не соблюдала, а на момент скрининга набрала около 12-13 кг, ГЛЮКОЗОТОЛЕРАНТНЫЙ тест был отрицателен.
Заходила в квартиру я уже со слезами на глазах от того, что такое признаки фетопатии плода… До остального я еще на тот момент не углубилась. Рассказывать о том, что из-за места работы меня не принимали в ПЦ моего города и направили в ПЦ другого города — райцентра.
В итоге спустя время, узнав в моей ЖК, что в местном ПЦ меня не примут мне выписали направление в стационар ПЦ-райцентра.
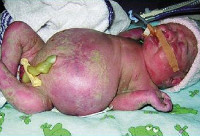
Положили. Скрининг второго уровня, с действительно уважаемым и прекрасным доктором, заведующим медико-генетического отделения, практически все подтвердилось, а именно: крупный плод, тазовое предлежание, однократное обвитие пуповиной, подкожный отек у плода, незначительная кардиомегалия (косвенные эхо признаки фетопатии у плода).
В стационаре я провела 4 дня и все дни у меня после каждого приема пищи, а также натощак брали кровь, чтобы подтвердить или исключить гестационный сахарный диабет. Его исключили, так как с сахаром при обычном питании все было отлично. Также у меня нет резус-конфликта.
Именно в стационаре от скуки я стала «рыть» интернет и это была огромная ошибка в плане того, что там нечем заняться и мысли съедают тебя… Именно там я узнала о «неимунной водянке плода». О процентном соотношении смертей, здоровых детей, о том, что возникает без причины и что главный симптом это отек плода. (В основном в интернете это пишут о 1,2 триместре и нет ни одной нормальной истории о 3 триместре, как в моем случае).
Меня выписали без диагноза, с грустными глазами и сказали приезжать смотреть в динамике, а также, что возможно необходимо будет приехать, если историей болезни заинтересуются в Москве в центре Кулакова.
Так и вышло, через день меня вызвали на онлайн конференцию с профессором из вышеуказанного центра. Конференция проходила след. образом — я лежала, узист смотрел и показывал то, что просил профессор с Москвы. Все, что я поняла (т.к.там скорость притоков считали и что-то еще) у ребенка отек на шее (воротниковое пространство), на голове. Профессор заключила: у плода или внутриутробное инфицирования, либо хромосомные аномалии, в частности Синдром Дауна.
Я чуть не умерла.
Это был удар.
После была истерика, успокаивал психолог ПЦ и супруг.
Больше беременность не приносила радости, дни были полны слез и мук…
Только тогда я узнала, что скрининг 1 триместра дает лишь около 80 процентов достоверного результата. Почему об этом молчат?????
Почему так халатно (лишь по моей инициативе) прошли скрининг 2 триместра (он выпал на новогодние праздники и жк в новом году не заключила договор о пропроведении скринингов с организацией, которая этим занимается. 2 скр. очень показателен в плане ХА, а я всего этого и не знала… Как же я страдала и сожалела о том, что не было сделано и о том, что было (не соблюдала диету, могла выпить кофе, очень любила кока-колу, так как она спасала от изжоги, ела сладости и тд). В общем я винила во всем себя.
Параллельно искала, что можно сделать и нашла решение только в кордоцентезе, но кто его будет делать на 30 неделе беременности?! И зачем?
С этой проблемой я пришла в ПЦР -райцентра и искала помощи и ответа там.
Спасибо заведующей медико-генетического отделения! Это женщина с большой буквы, позитивная, добрая и несмотря на занятость и отсутствие записи, уделившая мне время и согласившаяся провести процедуру.
Параллельно с подготовкой к кордоцентезу, я сдала анализы на все торч-инфекции, Эпштейн бара, вирус коксаки (или как-то так) и все оказалось в пределах нормы, то есть были антитела, либо были отриц.результаты.
Так прошло 10 дней.
Процедура была безболезненной и очень быстрой. 4 минуты.
А потом 7 дней ожидания.
Тем временем УЗИ показало, что отеки с головы и шеи ушли, но остался теперь преназальный отек 5 мм и незначительная кардиомегалия.
Опять же, к информации из интернета: есть только 1 история, где женщине ставили по УЗИ преназальный отек и оказалась, что это просто складка, а есть 1 история, где у женщины ребеночек был весь в отеках, которые впоследствии как у нас сошли, но остался преназальный и в итоге ребеночек родился с СД.
В общем последние 2 ночи перед тем как узнавать результаты, я не спала.
Было тяжело и о чудо! 46 хромосом. Все в порядке.
Вы резонно можете спросить, зачем вообще делала, если 32 неделя беременности и естественно ни о каких прерываниях не шло и речи. А делала для того, чтобы спокойно доходить беременность в случае хорошего результата и прореветься и готовиться в случае плохого. Не вижу ничего дурного в том, чтобы к деткам с СД морально готовиться, ведь это все-таки тяжело и огромный памятник тем мамам, которые всю жизнь посвящают своим крошкам с аномалиями и рожают не боясь никаких преград.!
Остальную часть беременности, а именно до 39 недели 5 дней я ходила более спокойная и ждала дочку в надежде, что все будет хорошо.
Родила я девочку, 3540 и 56 см, личико у нас долго было немножко отекшее, точнее веки, и даже педиатр хотела положить в больницу, уверена, что это ее особенность, так как у меня тоже глаза не как у модели «Мейбилин»
У нас был выявлен порок сердца, за которым пока лишь необходимо следить в динамике, а также какое-то открытое овальное окно… И об этом всем я стараюсь больше не читать в интернете.
Зачем я это написала? Для тех, кто мог оказаться в моей ситуации и кто ищет положительных историй в случае неимунной водянке на поздних сроках. Я пообещала себе написать об этом, в случае, если все будет хорошо.
И все хорошо и у вас обязательно будет!!!
Спасибо моему супругу, который с самого начала был уверен, что все будет нормально и врачам, которые не были безучастны.!!!
Источник
Автор статьи — Созинова А.В., практикующий акушер-гинеколог. Стаж по специальности с 2001г.
Водянкой плода называется его патологическое состояние, при котором во всех полостях организма скапливается жидкость и присутствует генерализованный отек (отеки всего тела — анасарка).
В большинстве случаев водянка плода наблюдается при резус-конфликтной беременности и гемолитической болезни новорожденного. Распространенность данного состояния составляет 1 случай на 1000-14000 родов. Различают иммунную и неиммунную водянку плода.
Причины
Основной причиной развития иммунной водянки плода служит его гемолитическая болезнь.
Причина, которая привела к развитию неиммунной водянки плода зачастую остается нераспознанной, но выделяют следующие факторы:
- хромосомная патология плода (синдром Дауна, мозаицизм, трисомии, синдром Шерешевского-Тернера и прочие);
- генные заболевания: недостаток глюкозо-6-фосфатдегидрогеназы, А-талассемия, синдром Нунан, ахондрогенез, танатофорная карликовость, синдром Пена-Шокея, синдром множественных птеригиумов, ахондроплазия;
- пороки развития грудной полости (дисплазия грудной клетки, диафрагмальная грыжа, порок легкого кистозный аденоматозный);
- пороки развития мочевыделительной системы (врожденный нефротический синдром, пороки уретры и почек);
- сердечно-сосудистая патология (кардиомиопатия, врожденные пороки сердца, анатомические дефекты, артериально-венозные шунты)
- хориоангиома плаценты;
- при многоплодной беременности (фето-фетальная трансфузия, акардиальная двойня);
- инфекционные заболевания матери во время беременности (цитомегаловирусная инфекция, сифилис, парвовирусная инфекция, токсоплазмоз, вирусный панкардит Коксаки);
- осложнения беременности (преэклампсия, тяжелая анемия, нескоррегированный сахарный диабет, гипопротеинемия);
- врожденные обменные нарушения (мукополисахаридоз 4 типа, болезнь Гоше, дефицит нейраминидазы, болезнь Моркио);
- врожденные опухоли головного и спинного мозга, мочевыделительной системы и пищеварительного тракта, печени, крестцово-копчиковая тератома, нейробластома.
Диагностика
Диагностика водянки плода направлена на установление причины, его вызвавшей. В первую очередь определяется группа крови и резус-фактор для подтверждения/исключения резус-конфликта и иммунной водянки плода.
Проводится анализ анамнеза жизни (инфекционные болезни в прошлом, операции, хроническая патология), акушерско-гинекологического анамнеза (наличие гинекологических патологий, течение и исходы предшествующих беременностей), анализируется течение настоящей беременности, ее осложнения, общая прибавка веса и прочее.
Главным диагностическим методом служит УЗИ плода. К УЗИ-признакам относятся:
- отечность плаценты («толстая плацента»);
- избыток амниотической жидкости (многоводие);
- размеры плода больше нормы из-за отека (в частности увеличенные размеры живота вследствие асцита по сравнению с размерами головки);
- скопление жидкости во всех полостях плодового организма (гидроперикард, асцит, гидроторакс)
- отек подкожно-жирового слоя в виде двойного контура;
- отек кожи головы, рук и ног;
- кардиомегалия (увеличение размеров сердца);
- утолщение кишечника (отек стенок);
- увеличение печени и селезенки (гепатоспленомегалия)
- «поза Будды» — раздутый живот с отведенными от него конечностями и позвоночником;
- низкая двигательная активность в сочетании с другими признаками.
После проведения УЗИ назначается амнио- или кордоцентез для определения кариотипа плода, получения крови плода (оценка гемоглобина, белка) и возможного внутриутробного лечения. С целью исключения внутриутробной инфекции назначается ПЦР на предполагаемые инфекции.
Лечение водянки плода
При выявлении врожденных пороков развития плода, несовместимых с жизнью (1-2 триместр беременности) женщине предлагают прерывание беременности. В случае отказа от прерывания продолжают наблюдать за течением беременности и развитием болезни до сроков, позволяющих проводить пренатальную (дородовую) терапию.
Лечение водянки плода заключается в проведении кордоцентеза и переливания крови в пуповину (в случае выраженной анемии и снижения гематокрита до 30 и ниже). При необходимости заменное переливание крови повторяют через 2-3 недели.
В случае выявления фето-фетальной трансфузии близнецов проводится лазерная коагуляция сосудов, соединяющих плоды. Если нет возможности провести пренатальное лечение, оценивается степень риска преждевременных родов по отношению к антенатальной гибели плода и родоразрешение проводят досрочно с предварительным назначением препаратов для ускорения созревания легких плода. В некоторых случаях показано введение матери сердечных гликозидов для нормализации сердечной деятельности плода.
Перед родоразрешением (оно, как правило, происходит планово) готовятся к рождению ребенка с водянкой. Родильный зал должен быть оснащен аппаратурой для сердечно-легочной реанимации, формируется реанимационная бригада из 2-3 реаниматологов и 2-3 неонатологов (после рождения ребенка сразу интубируют и осуществляют искусственную вентиляцию легких 100% кислородом).
Сразу после рождения и проведения реанимационных мероприятий выполняется перикардиоцентез (удаление путем пункции околосердечной сумки накопившейся жидкости), плевральную пункцию (удаление жидкости из плевральной полости) и лапароцентез (высасывание жидкости из брюшной полости). В пупочную артерию устанавливается катетер для последующих инфузий эритроцитарной массы или крови.
Прогнозы
Прогноз при неиммунной водянке плода неблагоприятный и процент выживших детей составляет 20-33%. При развитии водянки в первом триместре беременность, как правило, заканчивается спонтанным абортом, во втором и третьем триместрах высок риск антенатальной гибели плода.
При иммунной водянке прогноз более утешительный, эффект от пренатального и постнатального лечения достигает 80-90%.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Источник
Водянка плода – это условие, которое является маркером для других осложнений или состояний плода во время беременности. Это серьезное и потенциально опасное для жизни состояние, связанное с тяжелым отеком у плода или новорожденного и ненормальным количеством жидкости по крайней мере в двух фетальных органах. В некоторых случаях, как только основная причина найдена, водянку плода можно лечить. В тех случаях, когда это состояние не может быть вылечено, врач сделает все возможное, чтобы облегчить симптомы и обеспечить комфорт.
Типы водянки плода.
Существует два вида водянки плода: иммунный и неиммунный.
- Иммунный: возникает, когда иммунная система матери вызывает разрушение красных кровяных телец у плода.
- Неиммунный: это затрагивает большинство случаев водянки плода и вызвано, когда заболевания или другие осложнения вызывают у плода проблемы с управлением жидкостью. Некоторые из этих осложнений могут включать тяжелые анемии, врожденные инфекции, дефекты в сердце или легких, хромосомные аномалии и заболевания печени.
Симптомы.
Симптомы водянки плода наблюдаются при ультразвуковом исследовании и могут включать в себя аномальный сбор жидкости в различных пространствах органа, в том числе:
- Брюшной полости.
- Вокруг сердца или легких.
- Генерализованный отек.
Другими признаками водянки плода могут быть избыток околоплодных вод и утолщение плаценты.
Один симптом сам по себе не обязательно означает, что у вашего ребенка есть водянка плода, но он требует дальнейшего обследования.
Диагноз.
Диагностика водянки плода проводится с помощью ультразвукового исследования и требует наличия аномальной жидкости по крайней мере в двух областях тела плода. Для того, чтобы определить тип водянки, будет проверяться кровь матери. Также можно сделать забор фетальной крови или амниоцентез.
После того, как диагноз водянки плода будет подтвержден, будут сделаны другие тесты, чтобы определить основную причину водянки, для проведения соответствующего лечения. Эти тесты могут включать эхокардиограмму плода, тестирование на инфекции или врожденные проблемы, а также генетические тесты.
Генетический консультант или специалист по материнской и фетальной медицине высокого риска может стать частью вашей команды по уходу за беременностью, чтобы гарантировать, что вы и ваш ребенок получаете необходимый вам уровень ухода.
Лечение.
Лечение водянки плода зависит от основной причины.
Если нет доступного лечения причины или, если причина не найдена, принимаются меры по обеспечению комфорта, чтобы облегчить симптомы и обеспечить уход.
Небольшие осложнения с анализами крови могут быть решены переливанием крови плоду. Это включает в себя амниоцентез – направленный забор крови через пуповину, и поставка крови ребенку таким же образом. При неиммунной водянке плода лечение основано на причине возникновения водянки.
Уровень смертности от неиммунной водянки плода составляет от 60 до 90 процентов, в зависимости от основной причины. Чем раньше во время беременности обнаруживается водянка плода, тем тяжелее она протекает. Как только причина будет найдена, если лечение доступно, будут рассматриваться риски и преимущества этого лечения.
Когда родится ребенок.
В некоторых случаях для рождения ребенка будет рекомендовано кесарево сечение. После рождения ребенка он может нуждаться в различных услугах, включая агрессивную реанимацию и размещение дыхательных трубок.
Лечение часто бывает серьезным и очень агрессивным, и дети с водянкой плода могут быть очень больны при рождении. Поговорите с вашим врачом об уровне ухода, который, вероятно, потребуется вашему ребенку.
Осложнения.
Если вовремя не лечить, то водянка плода может стать фатальной для вашего малыша очень быстро. Это состояние является серьезным, и после того, как поставлен диагноз, необходимо срочное лечение, чтобы избежать смерти плода.
Некоторые осложнения водянки при беременности и у новорожденных включают в себя:
- Повышенный риск преждевременных родов из-за избытка околоплодных вод.
- Недоразвитые легкие из-за нехватки места в грудной клетке от распухших органов или избытка жидкости.
- Серьезные проблемы с дыханием или дыхательные расстройства.
- Жидкость вокруг сердца и легких, влияющая на дыхание и работу сердца.
- Тяжелый низкий уровень сахара в крови, что ставит детей в группу риска для возможных травм головного мозга.
Риски могут варьироваться в зависимости от основной причины возникновения водянки и места сбора жидкости. Поговорите с врачом о возможных осложнениях или рисках для вашей конкретной ситуации. Врач сделает все возможное, чтобы снизить риск осложнений и помочь вам справиться с любыми возникающими проблемами.
Заключение.
Осложнения беременности могут быть стрессовыми и страшными, а водянка плода – это серьезное состояние. Однако многие из основных причин возникновения водянки поддаются лечению. Поговорите с врачом о причинах возникновения водянки, какие варианты лечения являются оптимальными, а также обсудите риски и преимущества всех вариантов. Врач сможет принять во внимание ваши конкретные обстоятельства и здоровье вашего ребенка и помочь вам принять решение, которое лучше всего подходит для вашей семьи.
Источник
Водянка плода – это патологическое состояние, которое возникает во внутриутробном периоде, характеризуется анасаркой и скоплением транссудата в полостях организма. Основные клинические проявления: генерализованный отек, увеличение размеров головы за счет мозгового черепа, гидроторакс, гидроперикард, асцит, сердечно-сосудистая и дыхательная недостаточность. Антенатальная диагностика включает в себя УЗИ и определение групп крови, постнатальная – визуальное выявление всех симптомов, характерных для водянки плода, лабораторные анализы, УЗИ, КТ, МРТ. Лечение симптоматическое – реанимационные мероприятия, дренирование транссудата. При иммунной форме показано внутриутробное переливание крови.

Общие сведения
Водянка плода – это полиэтиологическое патологическое состояние в неонатологии и педиатрии, которое характеризуется внутриутробным развитием генерализованного отека, накоплением жидкости в грудной и брюшной полостях, а также в перикардиальной сумке. Общая распространенность – 1:1-14 тысяч новорожденных, при этом иммунная форма встречается 1 раз на 3 000 родов.
Несмотря на относительно большую распространенность АВ0 и резус-конфликтов матери и плода в популяции, развитие иммунной формы водянки плода на этом фоне возникает редко. Это связано с возможностями современной диагностики, внутриутробного лечения и профилактики гемолитической болезни новорожденных. Более чем в половине случаев (55-60%) этиология остается неизвестной. Прогноз при данной патологии всегда серьезный. Летальность для неиммунной формы очень высока и составляет порядка 70-80%, в то время как для иммунной – около 20%.

Водянка плода
Причины водянки плода
Водянка плода – это гетерогенное заболевание. Зачастую точную этиологию установить не удается, однако известны наиболее вероятные причины ее развития. Неиммунная форма может быть вызвана:
- мутациями (синдром Дауна, Шерешевского-Тернера, триплоидия и тетраплоидия),
- генетическими заболеваниями (дефицит Г-6-ФДГ, α-таласемия, синдром Нунан и Пена-Шокея и др.), нарушением проводимости и врожденными пороками сердца (ДМПП, ДМЖП, наджелудочковые и желудочковые тахикардии),
- патологиями магистральных сосудов (тромбоз верхней и нижней полых вен, артериовенозное шунтирование),
- аномалией структуры грудной клетки (грыжа диафрагмы и асфиктическая дисплазия),
- TORCH-инфекциями (токсоплазмоз, ЦМВ, сифилис и др.),
- дисплазией мочеполовой системы (врожденный стеноз или аплазия мочеточника, гидронефроз),
- патологиями беременности (синдром плацентарной трансфузии, хориоангиома, эклампсия).
Патогенез неиммунной водянки плода основывается на сердечной недостаточности ребенка, гипопротеинемии и анемии, которые уменьшают онкотическое давление крови.
Факторы риска
Помимо всех вышеперечисленных причин развития водянки плода, можно выделить факторы риска, которые повышают риск возникновения неиммунной формы. К ним относятся:
- беременность до 16 или после 40 лет,
- многоплодная и переношенная беременность,
- макросомия,
- мужской пол
Основная причина иммунной водянки плода – несовместимость матери и плода по группе крове (0 (I) у матери и А (II) или В (III) – у ребенка) или Rh-фактору (мать – Rh+, а ребенок – Rh-), вследствие чего возникает усиленный гемолиз эритроцитов ребенка и развивается гемолитическая болезнь. На данный момент этот вариант встречается крайне редко в связи с общепринятыми диагностическими мерами в акушерстве.
Классификация
Водянка плода имеет две этиологические формы:
- Иммунная водянка плода. Как правило, развивается на фоне гемолитической болезни новорожденного. В настоящее время на фоне ранней диагностики и лечения данная форма водянки плода практически не встречается, несмотря на относительно большую распространенность резус- и АВ0-конфликтов. Прогноз относительно благоприятный.
- Неиммунная форма. Полиэтиологическая группа. Данный вариант водянки плода может быть вызван врожденными пороками сердца и нарушением работы его проводящей системы, геномными и хромосомными мутациями, TORCH-инфекциями, разнообразными дисплазиями, патологиями беременности и др. В большинстве случаев имеет летальный исход.
Симптомы водянки плода
Клинические проявления водянки плода определяются уже с момента рождения. Общее состояние ребенка, как правило, тяжелое или очень тяжелое (чаще). У таких детей выявляется несоразмерно большая голова за счет значительного увеличения мозговой части черепа. Из-за общей мышечной слабости ребенок занимает позу лягушки. Швы черепа разомкнуты, роднички выпирают, кости имеют податливую консистенцию. На теле определяется большой объем сыровидной смазки и множество пушковых волос, обнаруживается общая отечность и бледность. Подкожная жировая клетчатка выражена слабо, из-за чего температура тела очень лабильна и сильно зависит от окружающей среды.
При водянке плода у мальчиков может наблюдаться крипторхизм, а у девочек – недоразвитость половых губ. Физиологические рефлексы (в т. ч. сосательный и поисковый, Моро) угнетены. ЧЧС лабильное (120-160 уд/мин), АД ниже нормы (50-65 мм. рт. ст.). Наблюдается тахипноэ, чередующееся с периодами апноэ. Часто отмечается выраженная гепатоспленомегалия, гидроторакс, асцит, гидроперикард. В некоторых случаях может формироваться транзиторный гипотиреоз и поллакиурия.
Диагностика
Диагностика водянки плода включает в себя сбор анамнестических данных, объективный осмотр ребенка, лабораторные и инструментальные методы исследования. При опросе матери обращают внимание на перенесенные инфекционные и гинекологические заболевания, хронические патологии, особенности течения беременности и ее осложнения.
- При объективном осмотре неонатологом или педиатром устанавливаются характерные симптомы водянки плода, присутствующие осложнения, оценивается общее состояние ребенка и необходимость реанимационных мероприятий.
- Лабораторная диагностика в виде ИФА, ПЦР или других серологических реакций дают возможность выявить вероятного инфекционного возбудителя. При подозрении на гемолитическую болезнь плода проводится повторное определение группы крови и Rh-фактора матери и ребенка. Общие лабораторные тесты (ОАК, ОАМ, биохимия крови) используются с целью оценки работы внутренних органов и исключения сопутствующих заболеваний.
- Ультразвуковое сканирование позволяет поставить предварительный диагноз еще в антенатальном периоде. К УЗ-признакам, которые могут указывать на водянку плода, относятся отечность плаценты, многоводие, наличие жидкости в полостях организма ребенка, гепатоспленомегалия, отек подкожной жировой клетчатки, «поза Будды». Постнатальное УЗИ выполняется для подтверждения опасных патологических состояний (гидроперикард, гидроторакс, асцит) и определения терапевтической тактики.
- Также могут применяться ЭКГ, компьютерная и магнитно-резонансная томография с целью дифференциальной диагностики и оценки структуры внутренних органов.
Лечение водянки плода
Специфического лечения неиммунной водянки плода нет. Роды проводятся в условиях полной готовности реанимационного оборудования. Непосредственно после рождения ребенку оказывается полный объем интенсивной терапии: интубация трахеи с подачей 100% кислорода, при необходимости – сердечно-легочная реанимация, переливание крови или эритроцитарной массы и т. д. При неэффективности всех проводимых мероприятий показано выполнение плевральной, перикардиальной пункций и лапароцентеза под контролем УЗИ и жизненно-важных показателей ребенка. В зависимости от ситуации может назначаться антигеморрагическая, антибактериальная, иммунокорригирующая, метаболическая, противосудорожная терапия и пр.
При иммунной форме водянки плода лечение начинается еще в антенатальном периоде. Оно заключается во внутриутробном переливании Rh- крови плоду при помощи кордоцентеза. Показана данная процедура при выраженной анемии и падении гематокрита ниже 30 г/л. При необходимости может проводиться повторное переливание через 14-21 дней.
Прогноз и профилактика
Прогноз при неиммунной водянке плода в большинстве случаев неблагоприятный. Выживаемость составляет не более 20-30% от общего числа новорожденных с данной патологией. При возникновении неиммунной водянки в первой половине гестации имеется высокий риск спонтанного прерывания беременности, во второй – внутриутробной гибели ребенка. При иммунной водянке плода исход более благоприятный – на фоне лечения выживают порядка 85% детей.
Специфическая профилактика может проводиться только по отношению к иммунной форме водянки плода. Она показана при подтвержденной несовместимости крови матери и ребенка. Ее суть заключается во введении матери иммуноглобулинов, которые будут препятствовать гемолизу эритроцитов плода. Неспецифические превентивные меры заключаются в рациональном планировании беременности, полноценном обследовании во время вынашивания ребенка, регулярном посещении женской консультации, лечении соматических и инфекционных заболеваний матери.
Водянка плода — лечение в Москве
Источник
