Кардиогенный отек легких развивается при

Кардиогенный отек легких – это патологическое состояние, которое характеризуется перфузией жидкости из легочных сосудов в интерстициальное пространство и альвеолы. Является следствием острой сердечной недостаточности. На начальном этапе болезни у пациента выявляется акроцианоз, тахикардия, одышка. По мере развития патологии из дыхательных путей начинает выделяться пена белого или розоватого цвета. Определяются признаки гипоксии. Диагноз выставляется на основании клинической картины и анамнестических данных. Лечение включает кислород, пропущенный через 70% этиловый спирт, ИВЛ, наркотические анальгетики, петлевые мочегонные, нитраты. По показаниям применяются кардиотоники, бронхолитики.
Общие сведения
Кардиогенный отек легких (КОЛ) – накопление жидкости в легочных пузырьках или интерстициальном пространстве. Обычно наблюдается у пациентов, имеющих кардиологический анамнез. Возникает в виде преходящего осложнения, купировать которое иногда удается на догоспитальном этапе. Вне зависимости от результатов оказания первой помощи пациент подлежит госпитализации в ОРИТ. Частота встречаемости у мужчин несколько выше, чем у женщин, соотношение – примерно 7:10. Это обусловлено несколько более поздним развитием атеросклероза и коронарной патологии у представительниц женского пола. Кардиогенный ОЛ может отмечаться при сердечной недостаточности любого происхождения, однако чаще диагностируется при ослаблении функции левого желудочка.
Кардиогенный отек легких
Причины
Нарушения в работе сердца возникают при органических изменениях органа, значительном увеличении ОЦК, под действием некардиогенных факторов. Определение первопричины – важный диагностический этап, поскольку от этиологии состояния зависит схема лечения. К числу заболеваний, при которых развивается отек сердечного происхождения, относятся:
- Левожелудочковая недостаточность (ЛН). Является истинным ухудшением сократительной способности сердца, чаще всего становится причиной гидротизации легких. Наблюдается при миокардитах, остром инфаркте миокарда, локализованном в соответствующей зоне, аортальном стенозе, коронарном склерозе, гипертонической болезни, недостаточности аортального клапана, аритмиях различного происхождения, ИБС.
- Увеличение ОЦК. Отмечается при острой почечной недостаточности, на фоне нарушения водного баланса. Жидкость, введенная больному внутривенно или употребленная им через рот, не выводится из организма, формируется КОЛ. Аналогичная ситуация создается при неверно подобранном объеме инфузионной терапии, тиреотоксикозе, анемии, циррозе печени.
- Легочная венозная обструкция. Причина – органические пороки развития венозной системы. Определяется при митральном стенозе, аномальном впадении легочных вен, их гипоплазии, формировании сосудистых мембран, фиброза. Кроме того, данное состояние возникает при наличии послеоперационных рубцов, сдавлении сосуда опухолью средостения.
- Некардиальные причины. Сердечные нарушения и, соответственно, пульмональный отек может стать результатом острого отравления кардиотоксическими ядами, нарушений мозгового кровообращения с поражением зон, отвечающих за работу сердца и сосудистый тонус, травм черепа. Патология нередко является симптомом шока любой этиологии.
Патогенез
Кардиогенный пульмональный отек имеет два механизма развития. При истинной левожелудочковой недостаточности происходит ослабление сократительной способности левого желудочка. Сердце оказывается не в состоянии перекачать всю кровь, поступающую из легочных вен. В последних возникает застой, повышается гидростатическое давление. Второй патогенетический механизм встречается при гипергидратации. Левый желудочек при этом работает нормально, однако его объем оказывается недостаточным для того, чтобы вместить в себя всю поступающую кровь. Дальнейшее развитие процесса не отличается от истинной разновидности ЛН.
Выделяют три этапа формирования КОЛ. На первом наблюдается растяжение крупных легочных сосудов, активное вовлечение в процесс венул и капилляров. Далее жидкость начинает скапливаться в интерстициальном пространстве. Раздражаются J-рецепторы интерстиция, появляется упорный кашель. В определенный момент соединительная ткань легких переполняется жидкостью, которая начинает пропотевать в альвеолы. Происходит вспенивание. Из 100 мл плазмы образуется до полутора литров пены, которая при кашле отделяется наружу через дыхательные пути.
Симптомы
Приступ чаще начинается ночью. Больной просыпается с ощущением удушья, принимает вынужденное полусидячее или сидячее положение с упором руками в кровать. Такая позиция способствует подключению вспомогательной мускулатуры и несколько облегчает дыхание. Возникает кашель, чувство нехватки воздуха, одышка более 25 вдохов в минуту. В легких выслушиваются различимые на расстоянии сухие свистящие хрипы, дыхание жесткое. Тахикардия достигает 100-150 уд/мин. При осмотре выявляется акроцианоз.
Переход интерстициального кардиогенного легочного отека в альвеолярный характеризуется резким ухудшением состояния пациента. Хрипы становятся влажными, крупнопузырчатыми, дыхание клокочущее. При кашле выделяется розоватая или белая пена. Кожа синюшная или мраморного оттенка, покрыта большим количеством холодного липкого пота. Отмечается беспокойство, психомоторное возбуждение, страх смерти, спутанность сознания, головокружение. Пульсовый разрыв между систолическим и диастолическим АД сокращается.
Уровень давления зависит от патогенетического варианта болезни. При истинной недостаточности левого желудочка систолическое АД снижается до показателей менее 90 мм рт. ст. Развивается компенсаторная тахикардия выше 120 ударов в минуту. Гиперволемический вариант протекает с подъемом артериального давления, увеличение ЧСС при этом сохраняется. Возникают сжимающие боли за грудиной, которые могут свидетельствовать о вторичном приступе ИБС, инфаркте миокарда.
Осложнения
Осложнения преимущественно связаны с гипоксией и гиперкапнией. При длительном течении болезни происходит ишемическое поражение клеток головного мозга (инсульт), что в дальнейшем приводит к интеллектуальным и когнитивным расстройствам, соматическим нарушениям. Недостаточное содержание кислорода в крови становится причиной кислородного голодания внутренних органов, что нередко заканчивается частичным или полным прекращением их деятельности. Наиболее опасна ишемия миокарда, которая может завершаться развитием инфаркта, фибрилляции желудочков, асистолии. На фоне кардиогенного отека иногда наблюдается присоединение вторичной инфекции и возникновение пневмонии.
Диагностика
Предварительный диагноз устанавливается бригадой скорой помощи. Дифференциация проводится с отеком легких несердечного происхождения. Определить причину болезни при первом контакте с пациентом затруднительно, поскольку клинические признаки КОЛ и патологии другого генеза практически не отличаются. Критерием постановки диагноза является наличие в анамнезе хронического сердечного заболевания, аритмии. В пользу несердечной причины свидетельствует наличие тиреотоксикоза, эклампсии, сепсиса, массивных ожогов, травм. В стационаре список диагностических мероприятий расширяется, пациенту показаны следующие обследования:
- Физикальное. При аускультации определяются сухие или влажные хрипы, при перкуссии отмечается появление «коробочного» звука. При сохраненном сознании больной занимает вынужденное положение, при психомоторном возбуждении мечется, не отдает себе отчета в происходящем.
- Лабораторное. В крови обнаруживаются признаки гипоксемии и гиперкапнии. SpО2 менее 90%, PaО2 менее 80 мм рт. ст., pH менее 7.35, лактат более 2 ммоль/литр. При гипергидратации уровень ЦВД превышает 12 мм водного столба. Если причиной патологии является инфаркт, в крови увеличиваются концентрации кардиоспецифического тропонина, КФК и КФК МВ.
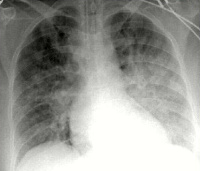
- Инструментальное. На ЭКГ выявляются признаки пароксизмальных нарушений, острого коронарного синдрома, ишемии миокарда (коронарная т-волна, подъем сегмента ST). Рентгенография свидетельствует о снижении пневматизации полей легких по типу снежной бури, при альвеолярной разновидности просматривается затемнение в виде бабочки. На УЗИ сердца определяются признаки гипокинезии левого желудочка.
Лечение кардиогенного отека легких
Терапия на этапе медицинской эвакуации и в стационаре в целом не различается. Вне ЛПУ некоторые методы лечения могут быть проигнорированы из-за отсутствия технической возможности их реализации. Целью первой помощи является устранение клинических проявлений болезни, стабилизация состояния, транспортировка в кардиологическую реанимацию. В медицинском учреждении производят полную ликвидацию пневмонической гипергидратации и вызвавшей ее причины. К числу лечебных методик относятся:
- Оксигенотерапия. При транспортировке осуществляется введение пропущенного через 70% спирт кислорода посредством назальных канюль. В условиях стационара возможен перевод больного на искусственную вентиляцию легких со 100% O2. В качестве пеногасителя используется спирт или тифомсилан. Предпочтительным является инвазивный метод ИВЛ с интубацией трахеи. Вентиляция через маску не применяется в связи с высоким риском аспирации. Для повышения эффективности работы аппарата дыхательные пути очищают от пены с помощью электроотсоса.
- Дегидратация. Для разгрузки малого круга кровообращения и уменьшения ОЦК больной получает петлевые диуретики в высоких дозах. Назначается фуросемид и его аналоги. Использование маннита противопоказано, поскольку вначале он увеличивает поступление жидкости в сосудистое русло, что приводит к усугублению ситуации. По показаниям может быть проведена ультрафильтрация крови с отбором необходимого объема жидкой фракции.
- Анальгезия. Препарат выбора – морфин. Вводится внутривенно под контролем дыхания. Способствует устранению боли и тревожности, расширению сосудов большого круга, уменьшению нагрузки на легочные вены. При выраженном психомоторном возбуждении или болевом синдроме применяется нейролептанальгезия – сочетание наркотического анальгетика с антипсихотическим средством. При САД ниже 90 единиц наркотики и нейротропные препараты противопоказаны.
- Стимуляция сердца. Кардиотонические средства используются только при истинной ЛЖ. Препаратом выбора является дофамин, который подается титрованно через шприц-насос или инфузионную систему с дозатором. Для достижения инотропного эффекта требуются дозы менее 5 мг/кг/час. Для повышения АД дозировки должны превышать указанное значение. Вместо прессорных аминов могут назначаться сердечные гликозиды (коргликон, строфантин).
- Снижение ОПСС. Показаны нитраты (нитроглицерин). Медикаменты этой группы способствуют расширению периферических и коронарных артерий, облегчают работу сердца, способствуют уменьшению притока крови к легким. На этапе транспортировки применяются таблетированные сублингвальные формы, в стационаре выполняется внутривенное введение.
Лечение кардиогенного отека осуществляет врач-реаниматолог. При необходимости пациенту назначают консультации кардиолога или кардиохирурга, терапевта, пульмонолога. Во время пребывания больного в ОРИТ круглосуточно проводят мониторинг АД, ЧСС, ЧДД, SpO2, температуры тела. Ежедневно производят анализы биохимического состава крови, определяют КЩС и электролиты, маркеры острой коронарной патологии, при необходимости измеряют ЦВД.
Прогноз и профилактика
При своевременном начале лечения прогноз благоприятный, кардиогенный ОЛ удается купировать в 95% случаев. Отдаленные перспективы зависят от заболевания, ставшего причиной отека. При отсутствии медицинской помощи больной с высокой степенью вероятности погибает от острого нарушения кровообращения, шока, ишемии головного мозга и сердца. Специфические профилактические мероприятия отсутствуют. Следует своевременно осуществлять диагностику сосудистых и сердечных заболеваний, использовать все существующие возможности их лечения, соблюдать лечебно-охранительный режим, рекомендованный врачом.
Источник
В медицинской практике часто встречается такая патология, как кардиогенный отек легких. Она требует неотложной помощи. Таких больных нужно госпитализировать. Нижние дыхательные пути представлены бронхами и легочной тканью. Конечным отделом являются альвеолы. В них происходит газообмен. Отеком легких называется состояние, при котором альвеолы заполняются транссудатом.
Развитие сердечного отека легких
Отек легкого бывает кардиогенный и некардиогенный. В первом случае причиной являются сердечные заболевания. Чаще всего легкие страдают при левожелудочковой недостаточности и инфаркте миокарда. В этом случае отек является осложнением основного заболевания. С подобной проблемой сталкиваются преимущественно взрослые.
Выделяют 2 стадии развития этой патологии: интерстициальную и альвеолярную. В 1 случае жидкая часть крови просачивается сквозь сосуды, пропитывая легочную ткань. Во 2 стадии транссудат скапливается в альвеолах, затрудняя газообмен и приводя к кислородной недостаточности тканей. Различают 4 степени тяжести отека.
При легкой форме нарушается дыхание. Возможно сужение просвета бронхов. 2 степень характеризуется возникновением хрипов. Больной человек принимает вынужденную позу, в которой одышка становится меньше. 3 степень отличается выраженным ортопноэ. Дыхание человека становится клокочущим. Наиболее тяжело протекает кардиогенный отек легких 4 степени.
Основные этиологические факторы
Данную патологию вызывают различные болезни сердца в стадии декомпенсации. К ним относятся:
- стеноз митрального клапана;
- острый инфаркт миокарда;
- миокардит;
- тяжелая форма гипертонической болезни;
- врожденные и приобретенные пороки;
- кардиосклероз;
- острая недостаточность левого желудочка;
- тромбоэмболия легочной артерии;
- аритмии;
- бактериальный эндокардит;
- воспаление аорты;
- миксома (опухоль) предсердия;
- кардиомиопатия.
Отек может развиться на фоне практически любой патологии сердца, если не проводилось должного лечения. Частыми причинами являются аномалии развития: коарктация аорты, дефект перегородок между желудочками и предсердиями, открытый артериальный проток. Существует такое понятие, как сердечная астма. Она часто развивается до альвеолярного отека легких. Это стадии одного патологического процесса.
Отек развивается по причине застоя в малом круге кровообращения. Происходит это вследствие нарушения функционирования левых отделов. В основе лежат следующие процессы:
- увеличение объема крови в малом круге;
- повышение давления в легочных сосудах;
- нарушение работы миокарда.
Кардиогенный отек легких развивается при наличии предрасполагающих факторов. К ним относятся высокое АД, стресс, курение, алкоголизм, воздействие токсических веществ, инфекции, несоблюдение назначений врача при лечении основного заболевания, погрешности в питании, несвоевременная помощь в случае инфаркта миокарда.
Как протекает сердечный отек
Первые симптомы появляются преимущественно в ночное время. Жалобы определяются стадией. При интерстициальном отеке наблюдаются следующие симптомы:
- одышка с затруднением вдоха;
- тахипноэ (частое дыхание);
- повышенная потливость;
- слабость;
- сухой кашель;
- тахикардия;
- тревога.
В альвеолярную стадию клиническая картина меняется. Присоединяются следующие симптомы:
- влажный приступообразный кашель;
- свистящее и клокочущее дыхание;
- влажные хрипы;
- ощущение страха смерти;
- приступы удушья;
- выбухание шейных вен;
- акроцианоз.
Иногда больные теряют сознание. Кардиогенный отек легких можно заподозрить при затруднении дыхания. Такие люди испытывают нехватку воздуха. Причина — нарушение газообмена в альвеолах. Одышка беспокоит как в покое, так и при физической работе. Больные стараются принять вынужденную позу. В положении сидя и лежа состояние улучшается.
 Нехватка кислорода проявляется давящей болью за грудиной, напоминающей приступ стенокардии. Накопление углекислого газа приводит к раздражению центра дыхания, находящего в головном мозге. Это проявляется изменением частоты и глубины дыхания. Гипоксемия становится причиной учащенного сердцебиения. Это компенсаторная реакция организма, направленная на поддержание кровообращения.
Нехватка кислорода проявляется давящей болью за грудиной, напоминающей приступ стенокардии. Накопление углекислого газа приводит к раздражению центра дыхания, находящего в головном мозге. Это проявляется изменением частоты и глубины дыхания. Гипоксемия становится причиной учащенного сердцебиения. Это компенсаторная реакция организма, направленная на поддержание кровообращения.
При осмотре больного выявляется изменение цвета кожи. Она приобретает серо-синюшный оттенок. На поздних стадиях выделяется пенистая мокрота. Она розового цвета вследствие наличия элементов крови. Пульс при отеке легких становится слабым и нитевидным. Артериальное давление снижается. Человек чувствует сильный упадок сил. При физикальном исследовании определяются влажные хрипы. Они мелкие или средние.
План обследования пациентов
Выявить интерстициальный отек легких можно только в процессе инструментальных и лабораторных исследований. Важно установить точную причину. Дифференциальная диагностика проводится с отеком некардиогенного происхождения. В последнем случае причинами являются отравления, патология почек и печени, травмы.
Требуются следующие исследования:
- анализ газового состава крови;
- биохимическое исследование крови;
- общие клинические анализы крови и мочи;
- электрокардиография;
- определение кислотно-основного состояния крови;
- эхокардиография;
- обзорная рентгенография;
- катетеризация легочных артерий;
- физикальное исследование;
- коагулограмма.
Лабораторная диагностика позволяет оценить насыщение крови кислородом. При отеке выявляются следующие нарушения:
- увеличение уровня углекислого газа;
- повышение фибриногена (при тромбоэмболии);
- увеличение концентрации трансаминазы.
Если подозревается сердечная астма, то обязательно проводится рентгенография. При кардиогенном отеке часто обнаруживаются признаки плеврального выпота. Сердце увеличено. Ценным диагностическим признаком, позволяющим исключить некардиогенный отек, является уровень давления в системе легочной артерии. При патологии сердца оно превышает 18 мм рт.ст.
Оказание человеку экстренной помощи
При появлении симптомов отека легких кардиогенного происхождения человеку нужно оказать первую помощь. Необходимо сделать следующее:
- усадить пациента таким образом, чтобы его ноги были опущены;
- погрузить нижние конечности в теплую воду;
- наложить жгут ниже паховой складки на 20-30 минут;
- убрать стесняющую одежду;
- открыть окно или форточку;
- следить за частотой дыхания и сердцебиения;
- измерить давление.
Если давление повышено, то можно дать под язык таблетку Нитроглицерина. Первая помощь при отеке включает применение спирта в виде паров. Их нужно вдыхать. Детям подходит 30%-й спирт, а взрослым 96%-й. Сердечная астма является опасным состоянием, поэтому нужно как можно раньше вызвать скорую помощь.
После приезда специалистов проводятся следующие мероприятия:
- насыщение крови кислородом;
- отсасывание пены;
- применение диуретиков;
- использование обезболивающих лекарств.
Выбор лекарств во многом зависит от уровня давления. При высоком АД наиболее часто назначаются ганглиоблокаторы и нитраты. К ним относятся Пентамин, Нитрокор, Сустонит, Нитронг Форте. Некоторые лекарства противопоказаны при инфаркте миокарда. В случае резкого падения давления применяются такие медикаменты, как Дофамин-Дарница, Допамин Солвей, Добутамин Адмеда.
Терапия в условиях стационара
Лечение продолжается в условиях стационара. Проводятся меры по поддержанию кровообращения и дыхания. Продолжается подача увлажненного кислорода. Это делается для предупреждения осложнений, вызванных гипоксемией. Могут использоваться следующие медикаменты:
- диуретики (Лазикс);
- наркотические обезболивающие (Морфин);
- нитраты;
- антикоагулянты;
- сердечные гликозиды;
- антибиотики.
Наличие сердечной недостаточности является показанием к назначению Коргликона или Строфантина. Это лекарства из группы гликозидов. Они оказывают кардиотонический эффект.
Глюкокортикоиды при кардиогенном отеке применять нельзя.
Если причиной явилась тромбоэмболия легочной артерии, то в схему терапии включают препараты, в которых имеется гепарин.
После того как устранены основные симптомы отека, приступают к лечению основного заболевания. Прогноз для здоровья относительно неблагоприятный. При развитии альвеолярного отека летальный исход наблюдается в 20-50% случаев. При остром инфаркте 9 из 10 человек умирают. Интерстициальный отек менее опасен.
Даже при оказании своевременной и должной помощи возможны серьезные осложнения. К ним относятся:
- ишемия внутренних органов;
- застойная пневмония;
- склероз легкого;
- ателектаз;
- эмфизема.
Нередко наблюдаются рецидивы отека. Чтобы их избежать, нужно лечить основное заболевание и строго придерживаться рекомендаций врача.
Профилактика отека легких
При болезни сердца приступы отека могут возникать неоднократно. Для их предупреждения нужно соблюдать следующие правила:
- контролировать уровень АД;
- принимать ингибиторы АПФ (при наличии сердечной недостаточности и высокого давления);
- исключить стресс;
- правильно питаться;
- дозировать физические нагрузки;
- предупреждать легочную патологию;
- находиться под наблюдением врача;
- периодически обследоваться;
- отказаться от алкоголя и сигарет.
Важным аспектом профилактики является нормализация питания. Соблюдение диеты позволяет предупредить приступы острой ишемии сердца и отека, а также поддерживать оптимальное давление.
Необходимо снизить количество потребляемой поваренной соли до 5-6 г в день, ограничить объем выпиваемой жидкости до 1-1,5 л в сутки, избегать переедания, отказаться от жареных и жирных блюд.
В рационе человека должны преобладать углеводы и животный белок. Не рекомендуется есть перед сном. Большое значение имеет соблюдение режима дня. Ночной сон не должен быть менее 8 часов. Головной конец кровати нужно приподнять. Это позволяет правильно перераспределить кровь и снизить нагрузку на сердце.
 Рекомендуется больше ходить. Для предупреждения рецидивов сердечной астмы и альвеолярного отека необходимо плавать, заниматься на велотренажерах, регулярно тренировать легкие в процессе проведения дыхательной гимнастики. Таким людям нельзя заниматься видами спорта, требующими высокой выносливости и силы. Для улучшения работы сердца и оксигенации органов нужно регулярно гулять и дышать чистым воздухом. Важно избегать переживаний. Нельзя переохлаждаться.
Рекомендуется больше ходить. Для предупреждения рецидивов сердечной астмы и альвеолярного отека необходимо плавать, заниматься на велотренажерах, регулярно тренировать легкие в процессе проведения дыхательной гимнастики. Таким людям нельзя заниматься видами спорта, требующими высокой выносливости и силы. Для улучшения работы сердца и оксигенации органов нужно регулярно гулять и дышать чистым воздухом. Важно избегать переживаний. Нельзя переохлаждаться.
Простудные болезни могут спровоцировать развитие сердечной астмы. Важной мерой профилактики является полный отказ от спиртных напитков. Они негативно влияют на работу сердца. Таким образом, отек легких часто развивается на фоне сердечной патологии и нередко становится причиной летальных исходов. Чтобы этого избежать, нужно лечить основное заболевание и обращаться к кардиологу при первых жалобах.
Источник
