Какие уколы ставить при отеке

Лечение мочегонными уколами допустимо лишь по предписанию врача. Они назначаются на основании проведённых анализов и точно установленного диагноза.

Цели применения инъекций
Некоторые заболевания (почечная, печёночная либо сердечная недостаточность и др.) способны вызывать отёки лица, различных органов, конечностей, а в некоторых случаях и всего тела, провоцировать повышение артериального, внутричерепного или глазного давления, опасные для жизни приступы. Для выведения лишней жидкости из организма и устранения критических симптомов применяются мочегонные средства (диуретики).
Данные препараты выпускаются в форме травяных сборов, капсул, таблеток, растворов для капельниц и инъекций. К последнему варианту прибегают, когда нужно получить быстрый и ярко выраженный результат (если отёк достиг угрожающих размеров и продолжает стремительно увеличиваться).

Препараты выпускаются в форме травяных сборов, капсул, таблеток, растворов для капельниц и инъекций
При уколе активное вещество препарата быстрее, чем при пероральном приёме лекарства (вводимом в организм путём проглатывания), проникает в кровь и начинает своё действие.
Читайте также: Урологический сбор при цистите
Потребность в немедленном устранении отёчности или же в понижении кровяного давления, снижения нейронной активности (при критических приступах) путём введения мочегонных инъекций возникает обычно при следующих рискованных состояниях:
- ухудшение самочувствия при хронических заболеваниях печени, почек, сердца;
- нарушение всасывающей функции кишечного тракта;
- гипертонический криз;
- обморок, кома, летаргия;
- приступ эпилепсии.

Потребность в уколе может быть вызвана рядом причин
Самолечение при серьёзных заболеваниях строго противопоказано. Какое средство вводить больному, определяет врач.
Назначаются растворы:
- Лазикса;
- Фуросемида,
- Маннита,
- Этакриновой кислоты.

Когда терапия требует длительного времени, используются пероральные средства. Они не только снимают симптомы, но способствуют постепенному восстановлению повреждённых недугом органов. В отличие от уколов их можно применять самостоятельно.
Читайте также: Польза шиповника при цистите
Какие разновидности групп уколов
По способам воздействия, точкам приложения, интенсивности стимулирования мочегонных функций, инъекционные препараты для купирования отёчностей подразделяют на группы:
- ингибиторы карбоангидразы (Диамокс, Фонурит, Диакарб) выводят из организма воду и минеральные соли, способствуют снижению внутричерепного давления, назначаются с калийными биодобавками;
- осмотические (Глицерол, Мочевина, Маннитол) не используются при гипертонии, усиливают поступление жидкости из тканей тела в кровь и интенсивность фильтрации мочи благодаря повышению давления;
- калийсберегающие, способствующие удержанию калия путём влияния на канальцы почек, (Триамтерен, Амилорид, Верошпирон), применяются, когда требуется мягкая терапия либо в сочетании с петлевыми препаратами;
- петлевые (Этакриновая кислота, Фуросемид), точкой приложения является петля Генле – часть нефрона (почечного тельца), расслабляют мышцы мочевыводящих органов и усиливают циркуляцию жидкости через почки, задерживают мочевую кислоту, но выводят другие минеральные соли;
- тиазидные (Индапамид, Гипотиазид, Арифон), воздействуя на канальцы почек, регулируют процессы с магнием, калием, натрием, глюкозой и мочевой кислотой, предотвращают обратное всасывание жидкости.

Свойства лекарств и механизм действия
По фармакологической динамике ингибиторы карбоангидразы, петлевые средства причисляют к разряду салуретиков. Их введение внутрь производится исключительно медицинскими специалистами, поскольку при неграмотном применении данные медикаменты способны в кротчайшие сроки нарушить электролитный баланс организма. Равновесие между катионами (хлором, органическими кислотами) и анионами (натрием, калием).
Опасность представляют такие осложнения, как нарушения: водного баланса (обезвоживание), углеводного обмена и обмена жидкостями в тканях.
По интенсивности воздействия сильными считаются диуретики: Лазикс, Торасемид, Фуросемид. К лёгким мочегонным относят: Птерофен, Триамтерен, Спиронолактон. Средней степенью влияния на организм характеризуются: Гипотиазид, Гигротон, Оксодолин.

Если требуется, чтобы диуретическое средство действовало долго, например, на протяжении двух-четырёх дней, то медики прописывают: Хлорталидон, Эплеренон, Спиронолактон. К препаратам средних сроков действия относят: Триамтерен, Гидрохлортиазид, Клопамид – 8-15 часов. Меньше всех действуют: Маннит, Этакриновая кислота, Фуросемид – 4-8 часов.
Читайте также: Описание мочегонного препарата Диувер
Применение мочегонных уколов
Учитывая, что к диуретическим инъекциям прибегают тогда, когда требуется получение эффекта, осуществляются они внутримышечно либо внутривенно. При хроническом течении заболеваний назначаются мочегонные в иных фармакологических формах.
За исключением случаев, когда пациент не может принимать лекарства перорально из-за дисфункции желудочно-кишечного тракта или бессознательного состояния (обморок, кома, эпилептический приступ).

Если больному требуется снять отёчность, понизить кровяное давление, понизить нейронную активность для купирования приступа, в ход идут уколы. Заболевания, когда они показаны такие:
- скопление жидкости в мозговой ткани;
- скопление воды в лёгких вследствие слабой работы сердечной мышцы;
- проблемы с печенью или почками;
- диабет (не сахарный);
- эпилепсия (инъекция диуретика способствует замедлению нейронного взаимодействия и тем самым купируется приступ);
- мышечные спазмы (устраняются посредством расслабления диуретическими препаратами мускулатуры);
- пищевые отравления;
- интоксикация от лекарств;
- повышенное содержание солей минералов в крови;
- варикозное расширение вен;
- глазные болезни;
- нехватка воздуха при сильной одышке;
- обширные ожоги на теле.
В некоторых случаях введение мочегонных препаратов способно спасти больному жизнь. Потому их относят к разряду медикаментов для неотложной помощи.
Противопоказания
Хотя диуретики применяются при патологиях, но противопоказаний у них немало. Нельзя назначать мочегонные, если организм пациента испытывает нехватку натрия, калия и микроэлементов, выводящихся с уриной.
Если у больного наблюдается задержка мочеиспускания (необходимо сначала устранить её причину), тяжёлая форма сердечной недостаточности (при которой не рекомендуется выведение калия), обезвоживание, индивидуальная непереносимость компонентов препарата, беременность.

Диуретики имеют массу противопоказаний
Врач обязан учитывать риски возможных побочных эффектов: развитие панкреатита, нарушение обменных процессов с участием мочевой кислоты и сахара, увеличение концентрации в крови холестерина, появление тромбов вследствие сгущения крови, возникновение аритмии или коллапса (острой сердечной недостаточности), резкое понижение артериального давления, появление судорог, обморочное состояние.
Иногда бывают: расстройства пищеварения, снижение чувствительности рецепторов кожи.
Наличие перечня противопоказаний и негативных реакций является аргументом в пользу того, что диуретические инъекции должны производиться под врачебным контролем.
Сильное мочегонное – польза или вред?
Перед назначением сильнодействующих мочегонных средств доктор непременно проводит тщательное обследование пациента. Определяет точный диагноз, выявляет причины заболевания. Учитывает физиологические особенности больного. Взвешивает возможную пользу, которую может дать препарат, и риски его применения, связанные с резким выведением из тканей большого количества жидкости и минералов.

Перед назначением сильнодействующих мочегонных средств доктор непременно проводит тщательное обследование пациента
Чтобы предотвратить обезвоживание и истощение минеральных ресурсов организма, чрезмерное сгущение крови, способное привести к затруднению её передвижения по сосудам и к нарушению функции сердечной мышцы, уколы диуретиков вводят лишь единожды для купирования опасных симптомов: отёков, высокого кровяного давления, критических приступов. Либо, когда за один раз устранить симптомы не удаётся, прописывают инъекции короткими курсами.
Для усиления эффекта их допускается комбинировать. Причём, назначаются они также небольшими курсами во избежание синдрома привыкания и снижения результативности лечения.
Огромный вред способны принести диуретики беременным. Из-за них кровь становится вязкой, нарушается снабжение плода кислородом и питательными веществами. В итоге затрудняется развитие ребёнка в утробе, формируются тромбы, возможно отслоение плаценты и преждевременные роды.
Читайте также: Польза физиопроцедур при цистите у женщин
Потому отёчность пациенткам, находящимся в положении, необходимо лечить другими методами. За исключением последний стадии гестоза (осложнения, нередко проявляющегося судорогами, высоким давлением, отёками), представляющего опасность для жизни.
Источник
Аллергическая реакция не всегда проявляется зудом и жжением кожного покрова. Отек Квинке или ангионевротический отек – острая реакция организма, обусловленная увеличением проницаемости кровеносных сосудов, приводящая к закрытию дыхательных путей, как результат, летальный исход. Первая помощь при отеке Квинке должно быть оказана незамедлительно, промедление в несколько минут могут стоить жизни пациента. Рассмотрим причины развития заболевания и характерные признаки-предвестники угрожающего состояния.
Отек Квинке
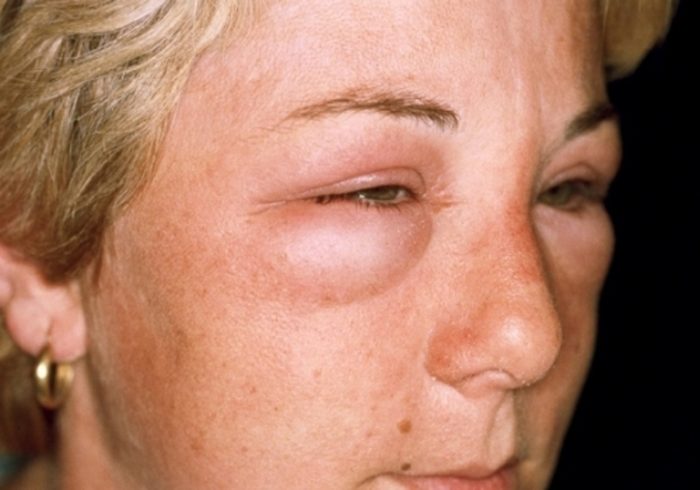
Ангионевротический отек развивается стремительно, в этом и кроется его основная опасность для жизни больного. Реакция не характеризуется болезненностью, имеет характерные клинические проявления.
Стоит знать: более 90% случаев развития ангионевротического отека и обращений за экстренной помощью в медицинское учреждение связаны с использованием лекарственных препаратов, особенно ингибиторов ангиотензин-превращающего фермента (Каптоприл, Эналаприл, назначаются для лечения гипертонической болезни).
В 1882 году впервые была описана патология. В медицинской практике болезни подразделяются на несколько видов, которые обусловлены этиологическими факторами. Выделяют реакцию, связанную с генетической предрасположенностью, также приобретенную форму.
Отек Квинке связывают с другими аллергическими реакциями, в большинстве картин именно с крапивницей. Иногда диагностируется идиопатический вид. Иными словами, причины заболевания не установлены.
Наследственная форма развивается крайне редко, примерно у одного человека на 150 тысяч. В 1888 году впервые была описана, поскольку болезнь диагностировалась у пяти поколений членов американской семьи. У всех пациентов с ангионевротическим отеком генетической природы присутствует склонность к аутоиммунным нарушениям. Наряду с отеком Квинке диагностируется красная волчанка системного вида, тироидит аутоиммунной природы.
Приобретенное заболевание встречается достаточно редко. В большинстве клинических картин развивается у пациентов старшей возрастной группы – от 50-летнего возраста.
Причины и симптомы отека Квинке

Наследственный отек Квинке проявляется под воздействием совокупности провоцирующих факторов. Обычно первое появление отечности наблюдается в раннем возрасте – 7-15 лет, состояние требует незамедлительной помощи.
Факторы, обуславливающие генетический отек:
- Физическая и эмоциональная перегрузка, невроз, хронический стресс;
- Инфекционные патологии;
- Травма, болевой шок;
- Оперативные вмешательства, в том числе и стоматологические процедуры;
- Время вынашивания ребенка;
- Прием лекарственных препаратов, включающих в состав эстрогены.
Приобретенная форма имеет несколько другие причины. Появление отечности провоцируют состояния и патологии – миелома, лимфосаркома, хронический вид лимфолейкоза, лимфома и др. болезни. Все эти патологические состояния способствуют уменьшению ингибиторов С1, вследствие чего значительно возрастает неконтролируемая активация комплемента с продуцированием биологически активных компонентов.
Важно: при ангионевротическом отеке, связанным с использованием ингибиторов АПФ, в основе патологии лежит уменьшение концентрации специфического фермента – ангиотензин-2, что ведет к увеличению содержания брадикина, соответственно, диагностируется отек Квинке у взрослых людей. Симптоматика проявляется не сразу после применения лекарства. Чаще всего (80-90% случаев) она наблюдается в течение первых 7 дней лечения этими медикаментами.
Клинические проявления в зависимости от вида отечности:
- Аллергический отек проявляется спустя 5-30 минут после контакта с источником, может локализовать где угодно. Обычно поражается область лица и губы, ноги и руки, половые органы. Заболевание сопровождается крапивницей, сильным зудом и жжением.
- Приобретенная и наследственная форма. При контакте с раздражителем поражается область глаз, губ, язык, половые органы. Присутствует выраженный зуд, гиперемия кожного покрова. Крапивница не выявляется.
- Идиопатическая форма характеризуется такими же клиническими проявлениями, как и аллергический вид. Крапивница проявляется у 50% пациентов.
Симптомы зависят от места отечности. Самое опасное осложнение – поражение гортани и языка, сопровождается непродуктивным кашлем, першением в горле, дыхательной недостаточностью, нарастающей хрипотой. Если очаг локализовался в области легких, то проявляется выпот экссудата в плевральную полость, присутствует болевой синдром в грудине; на фоне отечности слизистой кишечника – болевые ощущения в животе, многократная рвота, жидкий стул; отечность мочевыводящих путей – острая задержка мочи.
Первая помощь при отеке Квинке

В независимости от места локализации аллергического очага скорую помощь вызывать нужно в любом случае, особенно если такая реакция организма наблюдается в первый раз. Показаниями к госпитализации является увеличение языка, трудности с дыханием, поражение ЖКТ, отсутствие эффекта от первой помощи при отеке Квинке дома.
Тактика помощи пациенту несколько отличается в зависимости от вида аллергии. Отек неаллергического характера плохо реагирует на лекарственные средства – глюкокортикостероиды, адреналин, антигистаминные таблетки, которые используются для терапии реакций незамедлительного типа.
Примечание: три «помощника», которые всегда должны быть под рукой – адреналин, антигистаминный препарат, глюкокортикостероиды. В качестве доврачебной помощи при отеке Квинке медикаменты вводятся в определенной последовательности – сначала адреналин, затем инъекция гормонов, потом антигистаминный препарат. При относительно легкой реакции достаточно укола гормона и антигистаминного лекарства.
Оказание неотложной помощи при отеке Квинке:
- Адреналин вводится внутримышечно. Место введения – треть наружной поверхности бедра пациента. Можно вводить внутривенно, если есть такая возможность. Дозу вводят в зависимости от возраста. Для взрослых традиционная дозировка 0,3-0,5 мл 0,1% раствора, для детей рассчитывают – 0,01 мг на кг массы тела;
- В качестве глюкокортикостероидов использую Преднизолон, Дексаметазон. Вводятся в ягодицу, по возможности в вену. Если нет навыков введения препарата, ампулу можно вскрыть и выпить. Доза препарата Дексаметазон варьируется от 8 до 32 мг (одна ампула содержит 4 мг), Преднизолон – 60-150 мг (одна ампула 30 мг);
- Антигистаминные лекарства вводятся внутримышечно. Таблетки также можно принять, однако они действуют медленнее. Лекарства снимают отек, способствуют нормализации дыхания, избавляют от зуда, жжение, гиперемии.
При неаллергической форме ангионевротического отека используют аминокапроновую кислоту – 7-10 г внутрь или лекарства с мужскими гормонами – Даназол (800 мг предельная дозировка).
При лечении отека Квинке следует учесть, что лекарственные средства, описанные выше, имеют определенные противопоказания и побочные эффекты. Перед применением рекомендуется ознакомиться с инструкцией и особенностями использования.
Лечение отека Квинке

В зависимости от тяжести состояния и клинических проявлений пациента направляют в требуемое отделение для последующего лечения отека Квинке. Например, если диагностируется тяжелая форма, то направляют в реанимацию. При легкой или умеренной форме, которая не угрожает жизни – отделение аллергологии либо обычное терапевтическое отделение.
Лечение аллергического заболевания в стационаре:
- Препараты выбора – адреналин, кортикостероиды, антигистаминные медикаменты.
- Дезинтоксикационное лечение – вводятся внутривенно растворы (например, Рингер Лактат).
- При пищевой аллергии назначаются энтеросорбенты. Целесообразно применение активированного угля, Энтеросгеля.
- Осуществляется симптоматическое лечение, обусловленное имеющейся клиникой.
К сведению, при неаллергической форме препараты выбора – очищенный концентрат ингибитора С1, плазма свежезамороженная, лекарства, включающие в состав мужские гормоны, аминокапроновая кислота.
Продолжительность лечение в стационарных условиях основывается на тяжести патологического процесса. Обычно срок пребывания больного варьируется от 5 до 7 дней.
При тяжелейшем отеке, который привел к перекрытию дыхательных путей, проводится надрез перстнещитовидной связки, затем устанавливается трубка, выступающая альтернативным способом дыхания. В некоторых случаях пациента подключают к аппарату искусственного дыхания.
Профилактика отека Квинке
Если этиология развития ангионевротического отека кроется в аллергической реакции, то нужно устранить раздражитель и любые контакты с оным. Дополнительно рекомендуется соблюдать гипоаллергенное питание.
Меры профилактики:
- Если в семейном анамнезе отек Квинке, с опаской использовать ингибиторы ангиотензин-превращающего фермента, антагонисты рецепторов ангиотензина-2;
- Пациентам с генетическим отеком нужно избегать травм и оперативных вмешательств, соответственно, по возможности.
Для профилактики возникновения отека, связанного с понижением ингибитора С1, рекомендуется применение лекарственных препаратов с андрогенами – Даназол. Они способствуют активной выработке ингибитора С1. Нельзя принимать лекарства в период вынашивания ребенка, при лактации, онкологии простаты, не дают детям.
Перед проведением оперативного вмешательства проводятся кратковременные профилактические мероприятия. К медикаментам выбора относят свежезамороженную плазму, андрогены и концентрированный раствор ингибитора С1.
Источник
Диуретики (или мочегонные препараты) имеют возможность воздействовать на почки и влиять на выведение мочи. Лекарства угнетают обратное всасывание электролитов, а увеличение их количества провоцирует выделение жидкости. Диуретики представлены в разных формах, в том числе и в ампулах.
Мочегонные уколы следует делать аккуратно и только по рекомендациям врачей.
Основные виды влияния диуретиков на организм человека:
- снижение артериального давления;
- выведение лишней жидкости.
Также мочегонные препараты обладают противоэпилептическим, кардиопротективным и спазмолитическим действиями.
Диуретик задерживает в организме натрий и выводит лишнюю жидкость. В результате этого процесса долгое время держится пониженное артериальное давление. Помимо этого, мочегонные препараты вымывают кальций, но сохраняют магний, что уменьшает нагрузку на сердце. Благодаря этим процессам улучшается микроциркуляция в почках и снижается риск развития сердечно-сосудистых заболеваний и осложнений на почки.
Кроме этого, воздействие диуретика на организм понижает внутриглазное и внутричерепное давление. Происходит замедление скорости работы нейронов. Именно таким образом препарат оказывает противоэпилептический эффект.
Некоторые диуретики благотворно влияют на сердце и почки, выполняя для органов какое-то время роль протектора. Другие препараты способны расслабить мышцы, создавая спазмолитическое воздействие.
Многие века люди употребляли различные растительные вещества для мочегонного эффекта и очищения организма. Таким образом они боролись с припухлостями, одышками, высоким давлением, пищевыми отравлениями.
Спустя столетия, целительные растения заменили мочегонные препараты, выводящие вместе с уриной токсичные и вредные для организма вещества. Безусловно, эффект от диуретиков гораздо сильнее и они с успехом заняли свое место в медицине.
На сегодняшний день диуретики применяются при лечении гипертонии, отеков внутренних органов и конечностей (слоновость ног), опухолях, нестабильной работы почек, а также в целях похудения.
Любое мочегонное средство используется для регулирования водного баланса в организме и стабилизации состава жидкости. Оно повышает экскрецию мочи. В процессе действия диуретика в почечных каналах понижается активность реабсорбции натрия. Следует помнить, что при длительном применении в организме уменьшается количество полезных компонентов, таких как хлор, магний и кальций. Это неблагоприятно сказывается на состоянии здоровья больного.
На рынке представлены не только диуретики, изготовленные на основе химических средств, но и растительные препараты, активно используемые в народной медицине (чайные смеси, способствующие выведению избыточной жидкости).
Множество желающих избавиться от лишнего веса активно принимают чаи для похудения, имеющие мочегонный эффект. Но не зная принцип работы таких средств, можно сильно навредить организму. Потому даже подобную практику стоит начинать только после консультации со специалистом.
Особенно это касается мочегонных уколов. Некоторые пациенты решаются на самостоятельные инъекции, используя их, например, как средство при отеках ног. Некоторые уколы делаются в вену, что очень опасно в домашних условиях. Потому и внутримышечные, и внутривенные уколы лучше доверить медперсоналу.
Кому можно ставить
Для использования мочегонных препаратов в ампулах нужны особые показания. Диуретический эффект от подобных лекарств достаточно силен, а неправильное использование способно сильно подорвать здоровье человека.
В первую очередь, мочегонные инъекции делают пациентам в тяжелом состоянии, сопровождающемся сильной отечностью. Также укол могут поставить больному, который не способен принять таблетку по тем или иным причинам (кома, патологии ЖКТ и т.д.).
Помимо того, инъекции используют в осложненных случаях, когда необходим диурез, а больной находится без сознания (обморок, кома) либо имеет нарушения всасываемости кишечника.
Следует помнить, что действие инъекции гораздо эффективнее и быстрее, чем у препарата в форме таблетки. Врачи настоятельно рекомендуют ставить уколы только после консультации со специалистом. Желательно, чтобы инъекцию делал медперсонал. В ином случае, пациент во время инъекции будет испытывать сильнейшую боль.
В целом общие показания для применения мочегонных уколов следующие:
- отек легких/мозга;
- острая необходимость выведения солей;
- интоксикация;
- нарушенный процесс всасываемости кишечника;
- повышенное содержание кальция в организме;
- последняя стадия гестоза во время беременности.
Также диуретики активно используются при лечении асцита. К сожалению, полностью вывести жидкость из живота они неспособны, но значительно облегчают состояние больного.
Существуют и противопоказания к применению диуретика:
- Самостоятельный выбор и использование мочегонного препарата в ампулах во время вынашивания ребенка, периода лактации, а также при наличии сахарного диабета.
- Повышенное или пониженное количество в организме калия, магния, натрия, кальция.
- Аллергические реакции.
- Нарушение водного баланса.
- Нарушенный обмен веществ.
Типы диуретиков
Мочегонные препараты разделяются на типы. Также их разбивают по параметрам воздействия на организм:
- сила;
- специфика;
- скорость;
- длительность.
По длительности
Как долго будет действовать препарат очень важно для пациента. В случае неправильно выбранного средства перед значимым днем или мероприятием, ошибочного расчета срока влияния лекарства, вы рискуете потерять стабильное состояние в ненужный момент.
Самые короткие по времени действия (до четырех часов) препараты: Этакриновая кислота, Фуросемид, Мочевина, Маннит.
Сроком от восьми до пятнадцати часов обладают Диакарб, Клопамид, Индопамит, Триантерен.
Наибольшая длительность воздействия (от 2-х до 3-х суток) у Спиронолактона, Эллеренона, Хлорталидона.
Если вам приходится сталкиваться с приемом мочегонных препаратов, то знания о сроке влияния обязательны.
По силе воздействия
Сила эффекта лекарства действительно важна. К слабым препаратам относятся Птерофен, Амилорит, Верошпирон, Диакарб, Альдактон, Спиронолактон. Среднюю силу воздействия имеют Оксодолин, Гигротон, Дихролиазит, Гидрохлортиазид, Ипотиазит и некоторые другие.
К наиболее сильнодействующим препаратам можно отнести Фуросемид, Лазикс, Торасемид, Мочевина, Маннит, Клопамил и др.
Выбор лекарства для мочегонного укола лучше всего доверить врачу, который знает все особенности препаратов.
Информация о силе воздействия диуретиков особенно важна для больных, страдающих отягощенным анамнезом. Им рекомендуются мягкие препараты с минимальным количеством побочных эффектов.
На какие подразделяются
Теозидные
В число теозидных диуретиков входят Гипотеозид, Циуорметеозид , Бринольдикс, Ренез, Хлорталидон.
Среди преимуществ подобных препаратов: благотворное влияние на протекание диабета, снижение выведения кальция из организма, уменьшение артериального давления. Однако, у теозидов много недостатков:
- плохое выделение мочевой кислоты;
- нарушение углеводного обмена (противопоказан лицам, страдающим сахарным диабетом);
- ухудшение почечной деятельности (не рекомендуется тем, кто имеет проблемы с почками);
- риск развития панкреатита;
- риск возникновения аллергической реакции.
Кроме того, теозидные препараты ускоряют выведение калия и магния из организма. Потому прием подобных лекарств совмещается с приемом Аспаркама и Панангина.
Калийсберегающие
Другое их название Спиронолактоны. Самый распространенный препарат из калийсберегающих — это Верошпион. Имеет много положительных отзывов как от пациентов, так и от медиков. Мочегонное действие у них слабее, чем у теозидных диуретиков. Кроме того, целевой эффект наблюдается лишь в случае отказа от потребления натрия (например, пищевая соль).
Обычно препарат начинает действовать в течение двух суток. Во избежание выведения калия из организма назначаются дополнительные лекарства для приема.
Побочных эффектов не так много, но такие диуретики не рекомендуются больным с почечной недостаточностью. Наиболее распространенные калийсберегающие препараты — это Верошпирон, Амилорид, Альдострон.
Осмотические
Применяются для профилактики острой почечной недостаточности или для усиления диуреза в экстренных ситуациях. Не рекомендуется вкалывать инъекции осмотических препаратов самостоятельно в домашних условиях.
Петлевого типа
Лекарства подобного типа, в первую очередь, борются с избытком соли и воды в организме, стабилизируя функционирование почек. Являются наиболее быстродействующим лекарством. Не влияют на количество холестерина в крови, не провоцируют развитие сахарного диабета. Единственный минус: множество побочных эффектов. Наиболее распространенные диуретики петлевого типа это Этакриновая кислота, Фуромесид, Торасемид, Буметанид.
Есть ли негативные последствия
Большинство людей считают, что любые лекарственные средства, направленные на выведение жидкости из организма, безопасны. Мочегонные препараты применяются в косметологии, спорте, диетологии, что вызывает доверие. Однако, подобные средства не совершенны и неправильное соблюдение рекомендаций по приему лекарства может нанести вред здоровью.
Мочегонные препараты и инъекции вымывают важные вещества из организма, такие как калий. Кроме того, они способствуют накапливанию солей, развитию сахарного диабета и повышению холестерина.
Источник
