Как снять отеки ног при псориазе

Причина заболевания
Версия развития псориаза – аутоиммунный процесс в организме. Главная роль при этом отводится провоцирующим факторам и нарушениям иммунной системы.
Частота появлений высыпаний псориаза на ногах обусловлена сухостью кожных покровов в области голени и ступней. Повышенная сухость и кожный зуд вызывают сильное шелушение эпидермиса в этих областях.
Важную роль в развитии заболевания играет и наличие микротравм кожного покрова. На месте повреждений начинают разрастаться клетки эпидермиса. При псориазе на этом этапе происходит нарушение дифференцировки клеток с преобладанием кератиноцитов.
Последние начинают сильно разрастаться и вызывать воспалительные процессы в окружающих тканях. На месте пролиферации кератиноцитов возникает папула, которая сливается с другими папулами, в результате чего образуется типичная псориатическая бляшка.
Клиническая картина
Псориаз ног проявляется наличием высыпаний на поверхности голени и подошвенной части ступней. В зависимости от того, как выглядит псориаз, различают следующие виды патологии:
- псориаз на поверхности голени;
- псориаз на стопах;
- псориаз на пальцах ног;
- псориатический артрит.
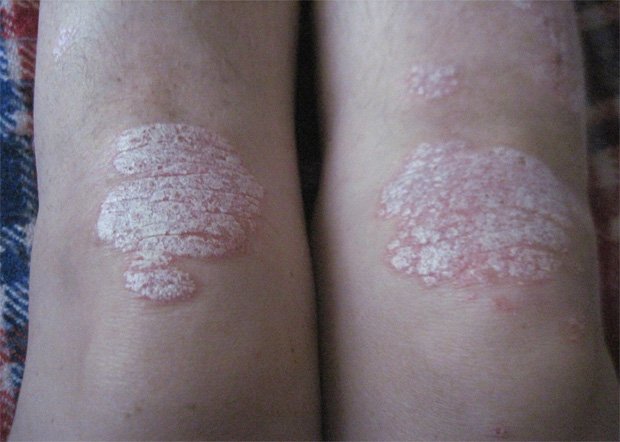
Псориаз на ступнях и ногах характеризуется следующими типичными признаками псориатических бляшек:
- Высыпания имеют плоскую поверхность.
- Папулы склонны к слиянию и образованию больших бляшек.
- На бляшках отмечается сильное шелушение.
- Преобладает бляшкообразующая форма папул.
- Псориаз на стопе характеризуется утолщением бляшек.
- Края высыпаний на голенях носят фестончатый, или полициклический характер, вызванный слиянием папул.
Особенности клинической картины псориаза стоп и ног обусловлены анатомическим утолщением и сухостью кожного покрова в этих областях.
Заболевание проходит несколько стадий развития:
- начальная стадия;
- стадия прогрессирования;
- стационарная стадия;
- стадия регрессии;
- стадия ремиссии.
На начальной стадии болезни появляются единичные папулы, часто на месте ссадин и микротравм кожи, например, на передней поверхности голени, которая быстро утолщается и воспаляется. На стадии прогрессирования увеличивается количество новых папул, в результате чего образуются псориатические бляшки.
В зависимости от этиологических факторов и индивидуального течения заболевания прогрессирующая стадия переходит в стационарное течение. При этом новые папулы и бляшки не образуются, а проявившееся высыпание переходит в активное воспаление и шелушение.
Затем бляшки регрессируют. При благоприятном течении болезни период высыпаний переходит в фазу ремиссии.
При появлении высыпаний на пятках и подошвах есть риск поражения ногтей, но они могут и самостоятельно изменяться, вне связи с кожными высыпаниями, например, на фоне псориатического артрита. При патологическом процессе на ногтях меняется их внешний вид, ногтевое ложе отекает, а ногтевая пластина утолщается и расслаивается.
При тяжелом течении заболевания вероятно вовлечение в воспалительный процесс и мелких суставов стоп. Клинически этот процесс проявляется развитием артропатии или артрита. Суставы увеличиваются в размерах, что приводит к деформации формы ноги (дактилит). Палец становится синюшным, отечным и в фазе острого воспаления напоминает сосиску с багровым оттенком.
Иногда встречается и воспаление тазобедренного и коленного суставов, что способно привести к инвалидизации больного.
Диагностика
При подозрении на псориатические высыпания требуется обратиться к врачу-дерматологу. Для установления диагностика следует внимательно изучить анамнез заболевания и провести внешний осмотр пациента.
При осмотре делают диагностические пробы на повышенный ангиогенез. Для этого соскабливают поверхность бляшки, в результате чего развивается интенсивная кровоточивость из раневой поверхности, проверяют и другие патогномоничные феномены (стеаринового пятна), оценивают поражение ногтей.
Для уточнения назначают гистологические исследования кожи на наличие характерных признаков псориаза (телец Рене).
Лечение
Псориаз любой локализации должен лечиться комплексно. Главное направление, как лечить псориаз на ногах – определяет лечащий врач. Терапия может быть общей и местной.
Лекарства от псориаза на ногах делятся на несколько фармакологических групп:
- глюкокортикоиды;
- нестероидные противовоспалительные средства;
- адсорбирующие вещества для приема внутрь;
- антигистаминные препараты;
- иммунодепрессанты;
- витаминные комплексы.
Псориаз лечат методами физиотерапии, а главная роль отводится лечению ультрафиолетовыми лучами (фототерапия).
При развитии изолированного псориаза стопы лечение предлагается местное с использованием мазей или кремов. Прежде чем лечить проявления псориаза на ногах, требуется определиться с активными компонентами лекарственных средств.
Препараты для местной терапии делят таким образом:
- гормональные (Дайвобет, Флукортолон, Флуцитонолол, Клобетазол);
- негормональные (Дайвонекс, Кальципотриол, Карталин, Нафталан, Псориазин).
Гормональные мази содержат глюкокортикостероидные гормоны, которые эффективны в отношении серьезного воспаления. Такие средства дополняют компонентами из других лекарственных групп: витамины А и D, антибиотики, антиоксиданты и регенерирующие средства.
Недостаток применения гормональных средств – их способность вызывать побочное действие. Главные побочные эффекты применения глюкокортикостероидов:
- привыкание с постепенным повышением терапевтической дозы;
- нарушение гормонального обмена (собственная вторичная надпочечниковая недостаточность при злоупотреблении кортикостероидами);
- повышенная нагрузка на печень и почки;
- нарушения кожного покрова (гиперпигментация, атрофия);
- снижение местного иммунитета;
- увеличение проницаемости сосудов.

Негормональные средства в зависимости от принадлежности к основной фармакологической группе подразделяются на:
- индифферентные средства (салициловая и цинковая мази);
- дегтярные мази;
- солидоловые мази (Карталин);
- витаминосодержащие комплексы (Дайвонекс, Кальципотриол);
- мази на основе нефтепродуктов (Нафталан);
- препараты, содержащие иприн (Псориазин);
- гомеопатические средства (Псориатен).
Негормональные мази не вызывают привыкания и характеризуются минимальными побочными действиями, поэтому их чаще всего назначают для стартового лечения псориаза.
Главный терапевтический эффект применения негормональных средств направлен на увлажнение и питание кожных покровов. Витаминные комплексы улучшают процессы регенерации клеточного эпителия и заживление псориатических бляшек.
При неэффективности местной терапии прибегают к фототерапии с применением химических фотосенсибилизаторов (светотерапия, ПУВА-терапия).
К системному лечению с применением гормональных средств приходят лишь после неудачных попыток местной терапии либо при наличии неоспоримых диагностических критериев, являющихся показаниями.
При лечении требуется избегать воздействия провоцирующих факторов и соблюдать щадящую диету.
Прогноз

Псориаз характеризуется медленно прогрессирующим течением с чередованием периодов рецидивов и ремиссий.
При правильном лечении можно достичь продолжительной ремиссии заболевания, что приводит к улучшению социального статуса и качества жизни пациентов.
Несвоевременное лечение или полное его отсутствие способно привести к развитию тяжелых форм болезни с инвалидизацией больного.
Главные проявления псориаза на ногах в виде типичных псориатических бляшек являются распространенной формой болезни.
Лечение заболевания должно быть ступенчатым, начинают с наименее безопасных для организма препаратов. Лишь при неэффективности местной негормональной терапии прибегают к использованию глюкокортикостероидов, в том числе для системного применения.
Источник
Псориаз ног
Версия развития псориаза – аутоиммунный процесс в организме. роль при этом отводится провоцирующим факторам и нарушениям иммунной системы.
Частота появлений высыпаний псориаза на ногах обусловлена сухостью кожных покровов в области голени и ступней. Повышенная сухость и кожный зуд вызывают сильное шелушение эпидермиса в этих областях.
Важную роль в развитии заболевания играет и наличие микротравм кожного покрова. На месте повреждений начинают разрастаться клетки эпидермиса. При псориазе на этом этапе происходит нарушение дифференцировки клеток с преобладанием кератиноцитов.
Последние начинают сильно разрастаться и вызывать воспалительные процессы в окружающих тканях. На месте пролиферации кератиноцитов возникает папула, которая сливается с другими папулами, в результате чего образуется типичная псориатическая бляшка.
Клиническая картина
Псориаз ног проявляется наличием высыпаний на поверхности голени и подошвенной части ступней. В зависимости от того, как выглядит псориаз, различают следующие виды патологии:
- псориаз на поверхности голени;
- псориаз на стопах;
- псориаз на пальцах ног;
- псориатический артрит.
Псориаз на ступнях и ногах характеризуется следующими типичными признаками псориатических бляшек:
- Высыпания имеют плоскую поверхность.
- Папулы склонны к слиянию и образованию больших бляшек.
- На бляшках отмечается сильное шелушение.
- Преобладает бляшкообразующая форма папул.
- Псориаз на стопе характеризуется утолщением бляшек.
- Края высыпаний на голенях носят фестончатый, или полициклический характер, вызванный слиянием папул.
Особенности клинической картины псориаза стоп и ног обусловлены анатомическим утолщением и сухостью кожного покрова в этих областях.
Заболевание проходит несколько стадий развития:
- начальная стадия;
- стадия прогрессирования;
- стационарная стадия;
- стадия регрессии;
- стадия ремиссии.
На начальной стадии болезни появляются единичные папулы, часто на месте ссадин и микротравм кожи, например, на передней поверхности голени, которая быстро утолщается и воспаляется. На стадии прогрессирования увеличивается количество новых папул, в результате чего образуются псориатические бляшки.
В зависимости от этиологических факторов и индивидуального течения заболевания прогрессирующая стадия переходит в стационарное течение. При этом новые папулы и бляшки не образуются, а проявившееся высыпание переходит в активное воспаление и шелушение.
Затем бляшки регрессируют. При благоприятном течении болезни период высыпаний переходит в фазу ремиссии.
При появлении высыпаний на пятках и подошвах есть риск поражения ногтей, но они могут и самостоятельно изменяться, вне связи с кожными высыпаниями, например, на фоне псориатического артрита. При патологическом процессе на ногтях меняется их внешний вид, ногтевое ложе отекает, а ногтевая пластина утолщается и расслаивается.
При тяжелом течении заболевания вероятно вовлечение в воспалительный процесс и мелких суставов стоп. Клинически этот процесс проявляется развитием артропатии или артрита. Суставы увеличиваются в размерах, что приводит к деформации формы ноги (дактилит). Палец становится синюшным, отечным и в фазе острого воспаления напоминает сосиску с багровым оттенком.
Иногда встречается и воспаление тазобедренного и коленного суставов, что способно привести к инвалидизации больного.
Диагностика
При подозрении на псориатические высыпания требуется обратиться к врачу-дерматологу. Для установления диагностика следует внимательно изучить анамнез заболевания и провести внешний осмотр пациента.
При осмотре делают диагностические пробы на повышенный ангиогенез. Для этого соскабливают поверхность бляшки, в результате чего развивается интенсивная кровоточивость из раневой поверхности, проверяют и другие патогномоничные феномены (стеаринового пятна), оценивают поражение ногтей.
Для уточнения назначают гистологические исследования кожи на наличие характерных признаков псориаза (телец Рене).
Лечение
Псориаз любой локализации должен лечиться комплексно. Главное направление, как лечить псориаз на ногах – определяет лечащий врач. Терапия может быть общей и местной.
Лекарства от псориаза на ногах делятся на несколько фармакологических групп:
Псориаз лечат методами физиотерапии, а главная роль отводится лечению ультрафиолетовыми лучами (фототерапия).
При развитии изолированного псориаза стопы лечение предлагается местное с использованием мазей или кремов. Прежде чем лечить проявления псориаза на ногах, требуется определиться с активными компонентами лекарственных средств.
Препараты для местной терапии делят таким образом:
- гормональные (Дайвобет, Флукортолон, Флуцитонолол, Клобетазол);
- негормональные (Дайвонекс, Кальципотриол, Карталин, Нафталан, Псориазин).
Гормональные мази содержат глюкокортикостероидные гормоны, которые эффективны в отношении серьезного воспаления. Такие средства дополняют компонентами из других лекарственных групп: витамины А и D, антибиотики, антиоксиданты и регенерирующие средства.
Недостаток применения гормональных средств – их способность вызывать побочное действие. Главные побочные эффекты применения глюкокортикостероидов:
- привыкание с постепенным повышением терапевтической дозы;
- нарушение гормонального обмена (собственная вторичная надпочечниковая недостаточность при злоупотреблении кортикостероидами);
- повышенная нагрузка на печень и почки;
- нарушения кожного покрова (гиперпигментация, атрофия);
- снижение местного иммунитета;
- увеличение проницаемости сосудов.
Негормональные средства в зависимости от принадлежности к основной фармакологической группе подразделяются на:
- индифферентные средства (салициловая и цинковая мази);
- дегтярные мази;
- солидоловые мази (Карталин);
- витаминосодержащие комплексы (Дайвонекс, Кальципотриол);
- мази на основе нефтепродуктов (Нафталан);
- препараты, содержащие иприн (Псориазин);
- гомеопатические средства (Псориатен).
Негормональные мази не вызывают привыкания и характеризуются минимальными побочными действиями, поэтому их чаще всего назначают для стартового лечения псориаза.
Главный терапевтический эффект применения негормональных средств направлен на увлажнение и питание кожных покровов. Витаминные комплексы улучшают процессы регенерации клеточного эпителия и заживление псориатических бляшек.
При неэффективности местной терапии прибегают к фототерапии с применением химических фотосенсибилизаторов (светотерапия, ПУВА-терапия).
К системному лечению с применением гормональных средств приходят лишь после неудачных попыток местной терапии либо при наличии неоспоримых диагностических критериев, являющихся показаниями.
При лечении требуется избегать воздействия провоцирующих факторов и соблюдать щадящую диету.
Прогноз
Псориаз характеризуется медленно прогрессирующим течением с чередованием периодов рецидивов и ремиссий.
При правильном лечении можно достичь продолжительной ремиссии заболевания, что приводит к улучшению социального статуса и качества жизни пациентов.
Несвоевременное лечение или полное его отсутствие способно привести к развитию тяжелых форм болезни с инвалидизацией больного.
Главные проявления псориаза на ногах в виде типичных псориатических бляшек являются распространенной формой болезни.
Лечение заболевания должно быть ступенчатым, начинают с наименее безопасных для организма препаратов. Лишь при неэффективности местной негормональной терапии прибегают к использованию глюкокортикостероидов, в том числе для системного применения.
Источник: https://NetPsoriaza.ru/lokalizatsiya/nogi.html
Отеки ног при псориазе
Как правило, осложнениями псориаза называют тяжелые формы течения этого заболевания. Сюда относят псориатическую эритродермию, генерализованный пустулезный псориаз и псориатический артрит. Все эти состояния либо потенциально опасны для жизни пациента либо могут приводить к инвалидности.
Псориатическая эритродермия – это такая форма проявления псориаза, когда в патологический процесс вовлекается практически весь кожный покров. Кожа становится ярко-красной, она отечна, имеется обильное шелушение. У больных поднимается температура, их мучает озноб, зуд и жжение.
Характерно увеличение лимфатических узлов – полиаденит.
Псориатическая эритродермия нередко является результатом обострения обычного псориаза и провоцируется неправильным лечением, например резкой отменой системной терапии, но актуальны и обычные провоцирующие факторы – прием алкоголя, стрессы, инфекционные заболевания и др.
Эта форма может привести к летальному исходу, так как нарушается способность организма к поддержанию теплообмена, к тому же страдает барьерная функция кожи, что может привести к генерализованному гнойному поражению или даже к сепсису.
Генерализованный пустулезный псориаз – самая тяжелая форма заболевания. Пустулы (поверхностно-гнойничковые элементы) могут возникать как на фоне уже имеющихся псориатических бляшек, так и на коже без предшествующих высыпаний.
У части больных пустулы стерильны, а у других из них высевается золотистый стафилококк или b-гемолитический стрептококк. Некоторые пустулы засыхают и на их месте образуются корочки, на месте других появляются новые гнойники.
Течение пустулезного псориаза волнообразное. Появление новых высыпаний сопровождается ухудшением общего состояния, интоксикацией и повышением температуры.
В начале очаги находятся изолировано друг от друга, но они быстро увеличиваются в размерах и, сливаясь, захватывают большие участки кожи, так что отдельные бляшки перестают быть различимыми. Пустулы также склонны к слиянию, и когда это происходит, образуются очаги отслойки эпителия в виде гнойных озер.
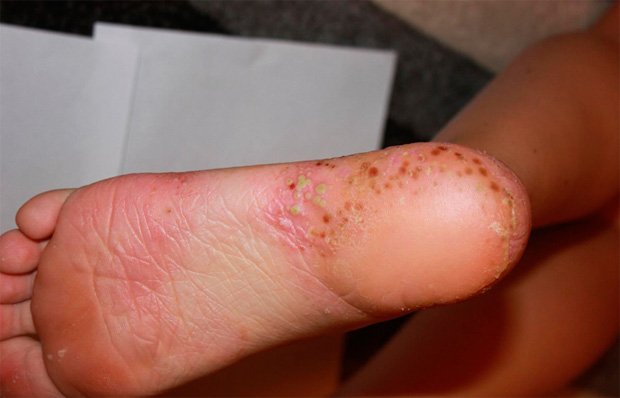
Несколько легче протекает ладонно-подошвенный пустулезный псориаз. Здесь главным образом поражается кожа ладоней (в области возвышения большого пальца) и стоп (поверхность свода стопы).
Псориатический артрит развивается приблизительно у каждого десятого больного. Поражаются суставы рук, ступней, запястий, голеностопные суставы, а также шейный и пояснично-крестцовый отделы позвоночника.
Заболевание начинается с воспаления суставной сумки – синовита. Сам по себе воспалительный процесс выражен слабо, преобладают фиброзные изменения и воспаления сухожилий.
Выделяют пять форм псориатического артрита:
- Асимметричный олигоартрит – поражается 2-3 сустава.
- Артрит с вовлечением в процесс концевых межфаланговых суставов.
- Симметричный ревматоидоподобный артрит.
- Мутилирующий (обезображивающий) артрит.
- Псориатический спондилоартрит – обычно локализуется в крестово-подвздошных сочленениях, протекает обычно малосимптомно и обнаруживается случайно при рентгенологических исследованиях.
Нередко, перед появлением артритов, больные жалуются на ухудшение общего состояния, боли в мышцах и суставах. Артрит может развиваться медленно или остро. Помимо боли в суставах характерна также утренняя скованность.
Особенностью псориатического артрита является асимметричность поражения (в отличие от ревматоидного), поражение так называемых суставов исключения межфалангового сустава большого пальца и дальнего межфалангового сустава пятого пальца на руке, одиночное поражение межфаланговых суставов, которое может сочетаться с поражением ногтей. При этом область сустава опухает, кожа над ним приобретает бордовую окраску и сустав становится похож на редиску. Характерным также является поражение всех межфаланговых суставов на одном пальце, при этом еще воспаляются мягкие ткани, образуется отек и палец становится похож на сосиску – такое состояние носит название осевой артрит.
Мутилирующий артрит является самой тяжелой формой псориатического артрита. При этом происходит остеолиз (расплавление костной ткани).
Преимущественно поражаются суставы пальцев кистей и стоп, что приводит к характерной деформации суставов, при этом оси пальцев располагаются хаотично, развивается анкилоз – неподвижность суставов. Мультирующий артрит часто сопровождается поражением позвоночника.
Больные жалуются на ограничение подвижности, появляются боли в пояснице, затем присоединяется поражение всех остальных отделов и возникает «поза просителя»
Псориаз, особенно его умеренная и тяжелая формы, часто сопровождается сопутствующими заболеваниями. Такое состояние называется коморбидной патологией. В частности, у людей, страдающих псориазом, отмечается повышенный относительный риск ишемической болезни сердца, инсульта, гипертонической болезни, дислипидемии, диабета и болезни Крона.
Повышенный риск развития этих заболеваний доказали результаты большого исследования, когда сравнивали две группы больных: одна с псориазом, а вторая с другими кожными заболеваниями. Поэтому при подборе терапии конкретному пациенту, нужно учитывать степень выраженности каждого заболевания отдельно и его влияние на общее состояние больного.
Как и при других тяжелых хронических заболеваниях, больные псориазом подвержены депрессии. Ученые не исключают генетическую связь этих состояний, т.к. в обоих случаях иммунопатологические и эндокринные факторы.
В зависимости от локализации поражений, люди испытывают физический и психический дискомфорт, возникают трудности в социальной адаптации. В некоторых случаях осложнения псориаза могут привести к инвалидности.
Отеком называют скопление в тканях избыточного количества жидкости. Причины такого явления могут быть самыми различными.
Выделяют общий отек, который происходит по причине почечных заболеваний, проблем с сердечнососудистой системой, беременности, употребления воды и соли в избыточном количестве, частый прием аспирина или стероидов, сосудорасширяющих средств или эстрогенов. Общий отек часто сопутствует нарушенному обмену веществ или при нарушении питания, например, так называемые голодные отеки.
Отек общего характера, который можно диагностировать визуально, говорит о накоплении от четырех до девяти литров излишней жидкости в организме.
Отек может носить местный характер, ограничиваясь одним органом или участком тела. Такой отек может возникнуть, например, при тромбофлебите.
Различные патологии почек становятся причиной сильных отеков ног. Обычно отек распространяется на обе ноги и располагается чаще всего с тыльной стороны конечности. Он не сопровождается зудом, местным повышением температуры и болью. Но при этом отмечается некоторая припухлость век, темные круги под глазами, а также изменение цвета мочи и снижение ее общего количества.
Источник: https://kozhnye.ru/oteki-nog-pri-psoriaze.html
