Фото наследственного ангионевротического отека
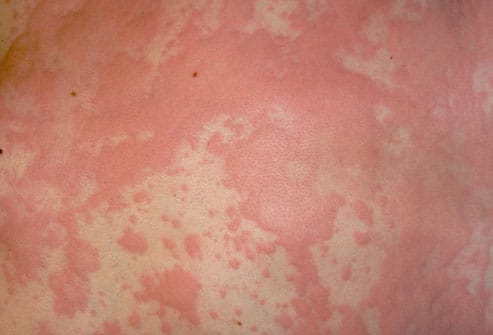
Íàñëåäñòâåííûé àíãèîíåâðîòè÷åñêèé îòåê (ÍÀÎ) õðîíè÷åñêîå çàáîëåâàíèå, îòíîñÿùååñÿ ê ãðóïïå ïåðâè÷íûõ èììóíîäåôèöèòîâ ñ àóòîñîìíî-äîìèíàíòíûì íàñëåäîâàíèåì è íåïîëíîé ïåíåòðàíòíîñòüþ, ñâÿçàííîå ñ êà÷åñòâåííûì èëè êîëè÷åñòâåííûì ãåíåòè÷åñêè äåòåðìèíèðîâàííûì äåôåêòîì ãåíîâ, êîäèðóþùèõ ñèíòåç èíãèáèòîðà ýñòåðàçû êîìïîíåíòà êîìïëåìåíòà C1 (Ñ1inh), êîòîðîå ïðîÿâëÿåòñÿ â âèäå ðåöèäèâèðóþùèõ îòåêîâ (Î.) êîæè è ñëèçèñòûõ îáîëî÷åê äûõàòåëüíûõ ïóòåé, æåëóäî÷íî-êèøå÷íîãî (ÆÊÒ) è óðîãåíèòàëüíîãî òðàêòîâ. Ïåðâûå óïîìèíàíèÿ î ïîäîáíûõ Î. áûëè ñäåëàíû Ãèïïîêðàòîì â IV â. äî í. ý.
 íàñòîÿùåå âðåìÿ èçâåñòíû 3 ðàçëè÷íûõ äåôåêòà, êîòîðûå êëèíè÷åñêè íåðàçëè÷èìû:
-ïåðâûé â 8092% ñëó÷àåâ êîëè÷åñòâåííûé äåôèöèò Ñ1inh ïðè îïðåäåëåíèè èììóíîëîãè÷åñêèìè è ýíçèìàòè÷åñêèìè ìåòîäàìè ÍÀÎ I òèïà;
-âòîðîé â 15% ñëó÷àåâ ñòðóêòóðíûé äåôåêò ñî ñíèæåíèåì ôóíêöèîíàëüíîé àêòèâíîñòè ïðè íîðìàëüíîì èëè ïîâûøåííîì óðîâíå Ñ1inh ÍÀÎ II òèïà;
-òðåòèé â 15% ñëó÷àåâ ñòðóêòóðíî èçìåíåííûé Ñ1inh (ñ âîçìîæíûì ↑ êîíöåíòðàöèè â 3-4 ðàçà); îáðàçóþòñÿ àãðåãàòû ñ ãëîáóëèíàìè (èëè àëüáóìèíîì) ñûâîðîòêè êðîâè èëè àêòèâíîñòü Ñ1inh áëîêèðîâàíà àóòîàíòèòåëàìè ÍÀÎ III òèïà. Îñíîâíîé ìåõàíèçì àíãèîýäåìû ïðè ÍÀÎ ñâÿçàí ñ ýôôåêòàìè ìåäèàòîðîâ áðàäèêèíèíà, ãèñòàìèíà, ïðîèçâîäíûõ àðàõèäîíîâîé êèñëîòû, öèòîêèíîâ.
Ñ1-èíãèáèòîð âûñîêîãëèêîçèëèðîâàííûé áåëîê ñûâîðîòêè, ñèíòåçèðóåìûé â ïå÷åíè è óãíåòàþùèé ïðîòåîëèòè÷åñêóþ àêòèâíîñòü ñóáêîìïîíåíòîâ Clr è Cls, ïðåäóïðåæäàåò àêòèâàöèþ Ñ4- è Ñ2-êîìïîíåíòîâ êîìïëåìåíòà. Ñòðóêòóðà èíãèáèòîðà Ñ1 çàêîäèðîâàíà â õðîìîñîìå 11, ýòîò ïðîòåèí ÿâëÿåòñÿ a2-ãëîáóëèíîì è âûðàáàòûâàåòñÿ ïðåèìóùåñòâåííî â ãåïàòîöèòàõ, õîòÿ àêòèâèðîâàííûå ìîíîöèòû, ìåãàêàðèîöèòû, ýíäîòåëèàëüíûå êëåòêè è ôèáðîáëàñòû ñïîñîáíû ñèíòåçèðîâàòü åãî â íåáîëüøîì êîëè÷åñòâå.
Îñíîâíûìè ôóíêöèÿìè Ñ1-ýñòåðàçû ÿâëÿþòñÿ:
ïðåäîòâðàùåíèå ñïîíòàííîé àêòèâàöèè êëàññè÷åñêîãî êàñêàäà êîìïëåìåíòà;
ðåãóëèðîâàíèå àêòèâàöèè êàñêàäà ñâåðòûâàíèÿ êðîâè, ïðè èíãèáèðîâàíèè ôàêòîðîâ ñâåðòûâàíèÿ êðîâè XIa è XIIa;
èíãèáèðîâàíèå ïðåâðàùåíèÿ ïëàçìèíîãåíà â ïëàçìèí â ïðîöåññå ôèáðèíîëèçà;
èíãèáèðîâàíèå àêòèâèðîâàííîãî êàëëèêðåèíà â ðåàêöèÿõ êàëëèêðåèí-áðàäèêèíèíîâîé öåïè.
Ïðè äåôèöèòå Ñ1-èíãèáèòîðà óâåëè÷èâàåòñÿ ñîäåðæàíèå êàëëèêðåèíà, êîòîðûé, â ñâîþ î÷åðåäü, ïîâûøàåò îáðàçîâàíèå áðàäèêèíèíà. Íåäîñòàòî÷íîñòü Ñ1-èíãèáèòîðà ïðèâîäèò ê íåêîíòðîëèðóåìîé àêòèâàöèè ðàííèõ êîìïîíåíòîâ êîìïëåìåíòà. Ëîêàëüíûé äåôèöèò èíãèáèòîðà Ñ1 ïðèâîäèò ê íàðóøåíèþ ðåãóëÿöèè è ïîâûøåíèþ ïðîäóêöèè âàçîàêòèâíûõ ïåïòèäîâ è, ñîîòâåòñòâåííî, ê ðàçâèòèþ ëîêàëüíîãî îòåêà. Íåêîòîðûå êîíå÷íûå ïðîäóêòû ïåðå÷èñëåííûõ êàñêàäîâ, òàêèå êàê áðàäèêèíèí èëè êîìïîíåíòû êîìïëåìåíòà, ÿâëÿþòñÿ âàçîàêòèâíûìè ïåïòèäàìè, ñòèìóëèðóþùèìè ïîâûøåíèå ïðîíèöàåìîñòè êàïèëëÿðîâ è ýêñòðàâàçàöèþ ïëàçìû, à òàêæå ñïàçì ãëàäêîé ìóñêóëàòóðû ïèùåâàðèòåëüíîãî òðàêòà è ïîëûõ îðãàíîâ.  íàñòîÿùåå âðåìÿ îáñóæäàåòñÿ âåäóùàÿ ðîëü áðàäèêèíèíà â ðàçâèòèè ñèìïòîìîâ êîìïëåìåíòçàâèñèìûõ îòåêîâ.
Êðèòåðèè äèàãíîçà ÍÀÎ
1. Ïîëîæèòåëüíûé ãåíåòè÷åñêèé (ñåìåéíûé) àíàìíåç â 7080% ñëó÷àåâ (íà ïðîòÿæåíèè 3-4 è äàæå áîëåå ïîêîëåíèé), íî îòðèöàòåëüíûé íàñëåäñòâåííûé àíàìíåç íå ÿâëÿåòñÿ êðèòåðèåì èñêëþ÷åíèÿ äèàãíîçà ÍÀÎ.
2. Îñîáåííîñòè îòåêà (êàê îòëè÷èòü îò îòåêà Êâèíêå):
-áëåäíûé, î÷åíü ïëîòíûé, èìåþùèé ÷åòêóþ ãðàíèöó ñî çäîðîâîé êîæåé, çàõâàòûâàþùèé îò 3-4 ñì â äèàìåòðå äî áîëüøèõ ó÷àñòêîâ;
-áåç ãèïåðåìèè («õîëîäíûå îòåêè»), ñ ÷óâñòâîì «íàïðÿæåíèÿ», «ðàñïèðàíèÿ òêàíåé». Õàðàêòåðíû áîëåçíåííûå îòåêè ëèöà, òóëîâèùà, êîíå÷íîñòåé, íåðåäêî îäíîé è òîé æå ëîêàëèçàöèè («öèêëè÷íûå îòåêè»). Ïðè íàäàâëèâàíèè íà îòåê ÿìêè íå îñòàåòñÿ.
ÍÀÎ
3. ×åòêàÿ ñâÿçü îòåêà êîæè è/èëè ñëèçèñòûõ îáîëî÷åê, àáäîìèíàëãèé (áîëåé â æèâîòå) ñ òðèããåðàìè (ïðîâîöèðóþùèìè ôàêòîðàìè):
-ìåõàíè÷åñêîé òðàâìîé, èíòåíñèâíîñòü êîòîðîé ìîæåò áûòü ñàìîé ðàçíîé îò ëåãêîãî ñäàâëåíèÿ îäåæäîé èëè ëåãêîãî óøèáà è äî ïåðåëîìà êîñòè (â òîì ÷èñëå ñïîðòèâíûå è ïðîèçâîäñòâåííûå òðàâìû);
-âîçíèêíîâåíèå îòåêà ïîñëå ýêñòðàêöèè çóáà, õèðóðãè÷åñêèõ îïåðàöèé, äèàãíîñòè÷åñêèõ ìàíèïóëÿöèé èíâàçèâíîãî õàðàêòåðà. ×àñòî òàêèì ïàöèåíòàì ñòàâèòñÿ äèàãíîç àëëåðãèè íà ÂÑÅ àíåñòåòèêè, õîòÿ ïðè÷èíà îòåêà íåïîñðåäñòâåííî èíúåêöèÿ, íåâàæíî êàêèì ïðåïàðàòîì;
4. Âîçíèêíîâåíèå îòåêà êîæè è/èëè ñëèçèñòûõ îáîëî÷åê è àáäîìèíàëãèé ïðè èíòåíñèâíîé ôèçè÷åñêîé íàãðóçêå, îõëàæäåíèè, ïñèõîýìîöèîíàëüíîé ïåðåãðóçêå, íà ôîíå èíôåêöèîííûõ çàáîëåâàíèé, ìåíñòðóàöèé (÷àñòî äåáþò â ïîäðîñòêîâîì âîçðàñòå), ïðèåìå ïåðîðàëüíûõ êîíòðàöåïòèâîâ, âî âðåìÿ áåðåìåííîñòè.
5. Ëîêàëèçàöèÿ îòåêà: ÷àñòî â îáëàñòè äèñòàëüíûõ (êèñòè, ñòîïû) îòäåëîâ êîíå÷íîñòåé, âåðõíèõ äûõàòåëüíûõ ïóòåé (áîëåå 20% ñëó÷àåâ) è ÆÊÒ (áîëåå 40% ñëó÷àåâ).
6. Ñðîêè ðàçâèòèÿ è äèíàìèêà èçìåíåíèé îòåêà, òå÷åíèå çàáîëåâàíèÿ:
-îòåê ôîðìèðóåòñÿ íà ïðîòÿæåíèè íåñêîëüêèõ ÷àñîâ (îò 1 äî 36 ÷)
-ðåãðåññèÿ (ñàìîðàçðåøåíèå èëè ïîñëå ëå÷åíèÿ) â òå÷åíèå 1072 ÷ (ìàêñèìàëüíî äî 714 äíåé). Õàðàêòåðíû ðåìèññèè îò 710 äíåé äî 12 ìåñ, âîçìîæíû íåïðåðûâíûå àòàêè, à òàêæå ëàòåíòíîå (ñóáêëèíè÷åñêîå) òå÷åíèå.
7. Ðàçâèòèå êîëüöåâèäíîé ýðèòåìû (erithema annulare) áîëåå ÷åì â 50% ñëó÷àåâ.
8. Êðàïèâíèöà, ìåñòíàÿ ãèïåðåìèÿ è çóä íå õàðàêòåðíû.
9. Àáäîìèíàëãèè â ñî÷åòàíèè ñ àíãèîýäåìîé èëè èçîëèðîâàííî ïðè àòèïè÷íîì òå÷åíèè.
10. Ñèìïòîì «ãåîãðàôè÷åñêîãî æèâîòà» — ÷àñòî òàêèõ áîëüíûõ ìíîãîêðàòíî îïåðèðóþò ïî ïîâîäó îñòðûõ áîëåé â æèâîòå, óäàëÿþò àïïåíäèêñ, ÷àñòè êèøå÷íèêà, æåíñêèå ïîëîâûå îðãàíû (òðóáû, ÿè÷íèêè, ìàòêó)
11. Êà÷åñòâåííûé èëè êîëè÷åñòâåííûé äåôèöèò Ñ1inh â ìîìåíò ïðèñòóïà îòåêà è/èëè àáäîìèíàëãèè
12. Ñíèæåíèå Ñ4-, Ñ2-, C1-êîìïîíåíòîâ êîìïëåìåíòà â ïåðèôåðè÷åñêîé êðîâè (íàáëþäàåòñÿ íå âñåãäà). Ïðè ñíèæåíèè Ñ8, Ñ9 âîçìîæíî áîëåå òÿæåëîå òå÷åíèå.
13. Ïåðèôåðè÷åñêàÿ ýîçèíîôèëèÿ, ↑ îáùåãî IgE, ïîëîæèòåëüíûå ñêàðèôèêàöèîííûå (èëè ïðèê-) àëëåðãîïðîáû ñ áûòîâûìè, ýïèäåðìàëüíûìè, ïûëüöåâûìè è ïèùåâûìè àëëåðãåíàìè íå âûÿâëÿþòñÿ (âîçìîæíî ðåäêîå ñî÷åòàíèå àòîïèè è ÍÀÎ).
14. Ïîëîæèòåëüíûé âûðàæåííûé ýôôåêò ïðè â/â ââåäåíèè î÷èùåííîãî Ñ1inh, íàòèâíîé ïëàçìû, ýïñèëîí-àìèíîêàïðîíîâîé êèñëîòû (Ý-ÀÊÊ), äàíàçîëà, ñòàíàçîëà, ìåòèëòåñòîñòåðîíà, èêàòèáàíòà.
15. Íåýôôåêòèâíîñòü àíòèãèñòàìèííûõ ïðåïàðàòîâ, ãëþêîêîðòèêîñòåðîèäîâ (ýôôåêò ñëàáûé èëè îòñóòñòâóåò), íîðàäðåíàëèíà, àíòèáèîòèêîâ, ïðîòèâîïàðàçèòàðíûõ ïðåïàðàòîâ, ôåðìåíòîâ, âåãåòîïðîòåêòîðîâ è äóðãèõ ïðåïàðàòîâ.
Îñîáåííîñòè êëèíè÷åñêîé êàðòèíû
Ïåðâûå ïðèçíàêè ÍÀÎ ìîãóò âîçíèêíóòü óæå â âîçðàñòå íåñêîëüêèõ ìåñÿöåâ, íî ÷àùå ïîñëå 1-2 ëåò æèçíè. Ó áîëüøèíñòâà áîëüíûõ ÍÀÎ äåáþò çàáîëåâàíèÿ âîçíèêàåò äî 20 ëåò (60%), ãîðàçäî ðåæå â ñðåäíåì è äàæå ïîæèëîì âîçðàñòå.  ïóáåðòàòíîì ïåðèîäå òå÷åíèå çàáîëåâàíèÿ ìîæåò óòÿæåëèòüñÿ â ñâÿçè ñ ãîðìîíàëüíîé ïåðåñòðîéêîé. Áîëüíûå íåîäíîêðàòíî íàáëþäàþòñÿ ó ðàçëè÷íûõ ñïåöèàëèñòîâ è íå ñðàçó îáðàùàþòñÿ ê àëëåðãîëîãó-èììóíîëîãó (à åñëè îáðàùàþòñÿ, òî, ÷àñòî, âåðíûé äèàãíîç íå ñòàâèòñÿ ãîäàìè èç ìîåãî ëè÷íîãî îïûòà).
Îòñóòñòâèå â ñåìåéíîì àíàìíåçå ñâåäåíèé î ÍÀÎ íå èñêëþ÷àåò âîçìîæíîñòè ïîñòàíîâêè ïîäîáíîãî äèàãíîçà. Êëèíè÷åñêèå ïðîÿâëåíèÿ ó ïàöèåíòîâ õàðàêòåðèçóþòñÿ ðåöèäèâèðóþùèìè îòåêàìè ðàçëè÷íîé ëîêàëèçàöèè: êîæè ëèöà (ãóáû, ïåðèîðáèòàëüíàÿ îáëàñòü), øåè, òóëîâèùà, êîíå÷íîñòåé, ñëèçèñòûõ îáîëî÷åê âåðõíèõ îòäåëîâ äûõàòåëüíûõ ïóòåé, â òîì ÷èñëå ãîðòàíè, æåëóäî÷íî-êèøå÷íîãî (ïðèñòóïîîáðàçíûå áîëè â æèâîòå) è óðîãåíèòàëüíîãî òðàêòîâ. Îòåê ìîæåò ðàñïðîñòðàíÿòüñÿ íà âåðõíèå äûõàòåëüíûå ïóòè ñ âîâëå÷åíèåì ïèùåâîäà, ãîðòàíè è ïðîÿâëÿåòñÿ äèñôàãèåé (íàðóøåíèåì ãëîòàíèÿ), äèñôîíèåé (íàðóøåíèåì ãîëîñà), ñèìïòîìàòèêîé îáñòðóêöèè (çàêóïîðêè) äûõàòåëüíûõ ïóòåé, íàïîìèíàþùåé â ðÿäå ñëó÷àåâ áðîíõèàëüíóþ àñòìó, è ïðîãðåññèðîâàòü âïëîòü äî àñôèêñèè (ðåçêîå íàðóøåíèå äûõàíèÿ). Ñìåðòíîñòü ïðè ÍÀÎ ñîñòàâëÿåò 2030%. Áîëüíûì ñ îòåêîì áåç ñèìïòîìîâ êðàïèâíèöû è êîæíîãî çóäà ñëåäóåò óäåëÿòü îñîáîå âíèìàíèå, òàê êàê ó íèõ ìîæåò áûòü ÍÀÎ ñ ñèíäðîìîì íåäîñòàòî÷íîñòè Ñ1inh, íîñÿùèé íàñëåäñòâåííûé õàðàêòåð.
Èíòåðâàëû ìåæäó îáîñòðåíèÿìè ó êàæäîãî áîëüíîãî èíäèâèäóàëüíû: ó íåêîòîðûõ áîëüíûõ îòåêè âîçíèêàþò òîëüêî ïîñëå çíà÷èòåëüíîé òðàâìû, ó äðóãèõ îáîñòðåíèÿ ïðîÿâëÿþòñÿ ÷åðåç êàæäûå 9 14 äíåé, âíå çàâèñèìîñòè îò âíåøíèõ âîçäåéñòâèé, íà ïðîòÿæåíèè ìíîãèõ ëåò. Íåðåäêî ó áîëüíûõ íàáëþäàåòñÿ àóðà â âèäå ñëàáîñòè, ðàçáèòîñòè, ìðàìîðíîñòü êîæè, îáèëüíûõ áëåäíûõ âûñûïàíèé òèïà êîëüöåâèäíîé ýðèòåìû, ñîõðàíÿþùåéñÿ âî âðåìÿ îòåêà, íå ñîïðîâîæäàþùèåñÿ çóäîì, ææåíèåì è ↑ t°. Îòåê ìîæåò âîçíèêàòü íà ëþáîì ó÷àñòêå êîæè èëè ñëèçèñòûõ îáîëî÷åê.
Ó áîëåå ïîëîâèíû áîëüíûõ íàáëþäàþòñÿ âûðàæåííûå áîëè â æèâîòå (âûçâàíû îòåêîì ðàçëè÷íûõ ó÷àñòêîâ ñëèçèñòîé îáîëî÷êè ÆÊÒ). Ðàçâèòèþ ïðèñòóïîâ àáäîìèíàëãèè ïðè ÍÀÎ ÷àñòî ïðåäøåñòâóþò îùóùåíèÿ ñïàçìîâ â îêîëîïóïî÷íîé îáëàñòè, ñëàáîñòü, òîøíîòà, ñïàñòè÷åñêèå áîëè â ýïèãàñòðèè. Àáäîìèíàëãèÿ íåðåäêî ñîïðîâîæäàåòñÿ ðâîòîé è æèäêèì ñòóëîì, õàðàêòåðíà áîëåçíåííîñòü æèâîòà ïðè ïàëüïàöèè. Êëèíè÷åñêè áîëåâîé ñèíäðîì ïðîÿâëÿåòñÿ â âèäå ðàçëèòîé áîëè â áðþøíîé ïîëîñòè, êèøå÷íûõ êîëèê, âîçìîæíà òîíêîêèøå÷íàÿ íåïðîõîäèìîñòü. Ó ðÿäà ïàöèåíòîâ íàáëþäàåòñÿ ïåðâè÷íûé ãåíåç ðåöèäèâèðóþùåé òîíêîêèøå÷íîé íåïðîõîäèìîñòè êàê forme fruste (ïðèîñòàíîâëåíèå â ðàçâèòèè èëè ñêðûòîå òå÷åíèå çàáîëåâàíèÿ), è òîëüêî èññëåäîâàíèå êîíöåíòðàöèè Ñ4-ôðàêöèè êîìïëåìåíòà ïîçâîëÿåò ïðàâèëüíî ïîñòàâèòü äèàãíîç (äàëåêî íå âñåãäà èç ìîåé ïðàêòèêè). Íåêîòîðûå ïàöèåíòû ïðåäúÿâëÿþò æàëîáû íà îùóùåíèÿ «îòåêîâ âíóòðåííèõ îðãàíîâ».
Áîëè â æèâîòå áûâàþò íàñòîëüêî èíòåíñèâíûìè, ÷òî èõ èíîãäà íàçûâàþò «áðþøíàÿ ìèãðåíü», à ñîïðîâîæäàþùèå áîëåâîé ñèìïòîì îáùèå ÿâëåíèÿ (òàõèêàðäèÿ, êîëåáàíèÿ ÀÄ, ãîëîâîêðóæåíèå, ãîëîâíàÿ áîëü è äð.) «âåãåòàòèâíàÿ áóðÿ». Èç-çà àáäîìèíàëãèè áîëüíûå ÷àñòî ïîäâåðãàþòñÿ ëàïàðîòîìèè, ïðè îïåðàöèè âûÿâëÿþò îãðàíè÷åííûé îòåê êèøå÷íèêà, ïðèçíàêè àñåïòè÷åñêîãî âîñïàëåíèÿ (÷àñòî íè÷åãî íå âûÿâëÿþò, à ïðîñòî óäàëÿþò îðãàíû).
 áîëåå ðåäêèõ ñëó÷àÿõ ïðè ëîêàëèçàöèè îòåêà íà ëèöå ìîãóò âîâëåêàòüñÿ ìåíèíãåàëüíûå (ìîçãîâûå) îáîëî÷êè ñ ïðîÿâëåíèåì ìåíèíãåàëüíûõ ñèìïòîìîâ (ðèãèäíîñòü çàòûëî÷íûõ ìûøö, ðåçêàÿ öåôàëãèÿ, ðâîòà, èíîãäà ñóäîðîãè), ïðè ïîðàæåíèè ëàáèðèíòíûõ ñèñòåì ðàçâèâàåòñÿ ñèíäðîì Ìåíüåðà, ÷òî âûðàæàåòñÿ ãîëîâîêðóæåíèåì, òîøíîòîé, ðâîòîé. Âñå ýòè ñèìïòîìû ìîãóò âñòðå÷àòüñÿ êàê îäíîâðåìåííî, òàê è ïî îòäåëüíîñòè. Ïðè àòèïè÷íîì òå÷åíèè îòåêà ìîãóò îòñóòñòâîâàòü, òàêæå âîçìîæíû èçîëèðîâàííûå àáäîìèíàëãèè, õàðàêòåðíû ïîëèàðòðàëãèè, ñíèæåíèå Ñ4-ôðàêöèè êîìïëåìåíòà.  î÷åíü ðåäêèõ ñëó÷àÿõ îïèñàíû: ýïèëåïòè÷åñêèé ïðèñòóï, óðòèêàðèè, êîæíàÿ ïóðïóðà, ôåíîìåí Ðåéíî. Ïðè ëàáîðàòîðíîì îáñëåäîâàíèè áîëüíûõ ÍÀÎ îáíàðóæèâàåòñÿ: Ñ1inh îáû÷íî íå áîëåå 2030% îò íîðìàëüíîãî (èëè îòñóòñòâèå äàæå â ïåðèîä ïîëíîé ðåìèññèè), êîíöåíòðàöèè Ñ2- è Ñ4-êîìïîíåíòîâ íå áîëåå 3040% îò íîðìàëüíûõ (íå âñåãäà), óðîâíè Ñ1 è Ñ3 â ïëàçìå ÷àùå íîðìàëüíûå.  ðåçóëüòàòå íàðóøåíèÿ èíãèáèðîâàíèÿ àêòèâíîñòè Ñ1 ïîñòîÿííî ïðîèñõîäèò àêòèâàöèÿ êîìïëåìåíòà.
 80-õ ãã. J. T. Chiu è ñîàâò. îïèñàëè ðåäêèå ñëó÷àè ïðèîáðåòåííîé ãèïîêîìïëåìåíòåìèè è ïðèñòóïîâ ÀÍÎ ñî ñíèæåíèåì ñîäåðæàíèÿ Ñ1inh â ïëàçìå, ÷òî íàáëþäàåòñÿ ïðè àêòèâàöèè è ïîòðåáëåíèè êîìïëåìåíòà ïðè èíôåêöèîííûõ çàáîëåâàíèÿõ è îáîñòðåíèè áîëåçíåé, îáóñëîâëåííûõ öèðêóëÿöèåé «èììóííûõ êîìïëåêñîâ» (ÖÈÊ). Èçâåñòíî ðåäêîå ÿâëåíèå ïåðñèñòèðóþùèé ïðèîáðåòåííûé äåôèöèò Ñ1inh â ñî÷åòàíèè ñ ↓ ñîäåðæàíèÿ Ñ1, Ñ4 è Ñ2 ó áîëüíûõ Â-êëåòî÷íûìè ëèìôîìàìè.
Ïî ñðàâíåíèþ ñ âðîæäåííîé ôîðìîé, ïðèîáðåòåííûé ÀÍÎ (ÏÀÍÎ) ñ äåôèöèòîì Ñ1inh, âñòðå÷àåòñÿ ðåæå, ïðè ýòîì ó äðóãèõ ÷ëåíîâ ñåìüè áîëüíîãî íå îáíàðóæèâàþòñÿ àíîìàëèè óðîâíÿ Ñ1inh. Ýòî êîìïëåìåíò-çàâèñèìûé ÏÀÍÎ ñâÿçàí ñ óñêîðåíèåì ìåòàáîëèçìà Ñ1inh â 2-3 ðàçà.
Êðîìå ↓ óðîâíÿ Ñ4 è Ñ1inh äëÿ áîëüíûõ ñ ïðèîáðåòåííîé ôîðìîé çàáîëåâàíèÿ õàðàêòåðíî ↓ Ñ1 è Ñ1q, ÷òî ïîìîãàåò ïðîâîäèòü äèôôåðåíöèàëüíóþ äèàãíîñòèêó. ÏÀÍÎ ìîæíî îòëè÷èòü îò ÍÀÎ ïî îòñóòñòâèþ äåôåêòíîñòè ñèñòåìû êîìïëåìåíòà ó çäîðîâûõ ðîäñòâåííèêîâ è ↓ ñîäåðæàíèÿ Ñ1-êîìïîíåíòà, ïðè íàñëåäñòâåííîé ôîðìå îáû÷íî ñîäåðæàùåãîñÿ â íîðìàëüíîì êîëè÷åñòâå.
Ðåêîìåíäàöèè ïî ëå÷åíèþ è âåäåíèþ ïàöèåíòîâ ïðè ÍÀÎ
Ïàöèåíòû ñ ÍÀÎ òðåáóþò íå òîëüêî äèôôåðåíöèðîâàííîãî èíäèâèäóàëüíîãî ïîäõîäà, íî è íàçíà÷åíèÿ ïðåïàðàòîâ, ó÷èòûâàÿ âîçìîæíûé ðèñê, èçìåíåíèå êà÷åñòâà æèçíè. Òàêèå ïðåäïîñûëêè îáóñëîâëåíû òåì, ÷òî äåáþò çàáîëåâàíèÿ ÷àùå ïðîèñõîäèò â ïóáåðòàòíûé ïåðèîä, êîãäà èìåþòñÿ íå òîëüêî ýíäîêðèííûå, íî è ïñèõîëîãè÷åñêèå ïðîáëåìû ó ïàöèåíòîâ ñ ÍÀÎ.
 ñëó÷àå äåáþòà ÍÀÎ ó äåâî÷åê â ïóáåðòàòíîì ïåðèîäå èëè æåíùèí âî âðåìÿ áåðåìåííîñòè è ëàêòàöèè ðåêîìåíäóåòñÿ íà÷èíàòü ëå÷åíèå ñ ââåäåíèÿ íàòèâíîé ïëàçìû.
Îáÿçàòåëüíûé ïðèåì äàíàçîëà (äàíîâàëà) (ÍÀÑÊÎËÜÊÎ ÇÍÀÞ ÍÀ ÄÀÍÍÛÉ ÌÎÌÅÍÒ ÏÐÀÊÒÈ×ÅÑÊÈ ÍÅÒ Â ÐÎÑÑÈÈ, íàøëà öåíó â èíòåðíåòå îêîëî 15 000 çà 60 êàïñ ïî 200ìã) ïîñòîÿííî, ïî æèçíåííûì ïîêàçàíèÿì, åæåäíåâíî ïî ñõåìå: 200 ìã 3 ðàçà â äåíü (600 ìã) â òå÷åíèå 1014 äíåé, çàòåì 200 ìã â äåíü (ïî 1 òàáë. 2 ðàçà â ñóòêè) 1 ìåñ, 100 ìã/ñóò 6 ìåñ, èçìåíåíèå äîçû âîçìîæíî ïîä êîíòðîëåì àëëåðãîëîãà. Èëè ïðèåì ìåòèëòåñòîñòåðîíà (êóïèòü Ìåòèëòåñòîñòåðîí äîñòàòî÷íî ñëîæíî, òàê êàê ïðåïàðàò îòñóòñòâóåò â ñâîáîäíîì îáîðîòå, íàøëà öåíó îêîëî 50 $ çà 100 òàá 25 ìã) â íà÷àëüíîé äîçèðîâêå 0,01 ã (ïî 0,005 ã 2 ðàçà â ñóòêè, ñóáëèíãâàëüíî; ìàêñèìàëüíàÿ ñóòî÷íàÿ äîçà ñîñòàâëÿåò íå áîëåå 0,025 ã) åæåäíåâíî. Êîíòðîëü â êðîâè êîìïëåìåíòà äëÿ êîððåêöèè äîçû äàíàçîëà.
 ïåðèîä îáîñòðåíèÿ ÍÀÎ, ïðè îòåêå æèçíåííî âàæíûõ îðãàíîâ: ñâåæåçàìîðîæåííàÿ (èëè ñâåæàÿ) íàòèâíàÿ (õðàíåíèå ïëàçìû ïðè -30°Ñ âîçìîæíî íå áîëåå 2 ìåñ) èëè 5% ð-ð Ý-ÀÊÊ. Äëÿ êóïèðîâàíèÿ îñòðûõ îòåêîâ ââåäåíèå Ý-ÀÊÊ ìåíåå ýôôåêòèâíî, ÷åì íàòèâíîé ïëàçìû.
Âìåñòî Ý-ÀÊÊ ìîæíî èñïîëüçîâàòü òðàíåêñàìîâóþ êèñëîòó 1-1,5 ã âíóòðü 2-3 ðàçà â äåíü.
Òàê æå äëÿ êóïèðîâàíèÿ îòåêà âûñîêî ýôôåêòèâåí ïðåïàðàò Ôèðàçèð (äëÿ îäíîêðàòíîãî ââåäåíèÿ òðåáóåòñÿ 3 ìë (1 àìïóëà), öåíà çà àìïóëó îêîëî 150 000 ðóá)
Äëÿ ëå÷åíèÿ îñòðûõ ïðèñòóïîâ ïðèìåíÿþò î÷èùåííûé êîíöåíòðàò Ñ1inh 3000 6000 ÅÄ 1-2 àìïóëû. Ðåêîìåíäóåòñÿ ïðèìåíÿòü î÷èùåííûé Ñ1inh íå ìåíåå 3 ðàç â ãîä. Ê ñîæàëåíèþ, ïðåïàðàò Ñ1inh äîðîãîñòîÿùèé è íå çàðåãèñòðèðîâàí â ÐÔ, ïîýòîìó íå ìîæåò ðåêîìåíäîâàòüñÿ äëÿ øèðîêîãî èñïîëüçîâàíèÿ â íàøåé ñòðàíå.
Ïðè îòåêå ãîðòàíè èíãàëÿöèîííî 0,1% ð-ð àäðåíàëèíà, 5% ð-ð ýôåäðèíà, Â-àäðåíîñòèìóëÿòîðû, ãîñïèòàëèçàöèÿ â ËÎÐ-îòäåëåíèå.
Ïðè ðàçâèòèè àáäîìèíàëüíîãî ñèíäðîìà íàáëþäåíèå õèðóðãà. Ïðè âûðàæåííûõ áîëÿõ, ðâîòå, ïîíîñå íåîáõîäèìî ââåäåíèå àíàëüãåòèêîâ è ñïàçìîëèòèêîâ (áàðàëãèí, ïëàòèôèëëèí, íî-øïà è äð.) ïîä ïîñòîÿííûì íàáëþäåíèåì õèðóðãà, òàê êàê äëèòåëüíî ñóùåñòâóþùèé îòåê ñòåíêè êèøå÷íèêà ìîæåò âûçâàòü íåêðîç è ïîòðåáîâàòü îïåðàòèâíîãî ëå÷åíèÿ.
Áîëüíûì ñ îòíîñèòåëüíûìè ïðîòèâîïîêàçàíèÿì (îáû÷íî ïðè íåâîçìîæíîñòè êóïèòü) ê ïðèåìó äàíàçîëà è ìåòèëòåñòîñòåðîíà ïðèåì Ý-ÀÊÊ 412 ã/ñóò ïîä êîíòðîëåì ñâåðòûâàþùåé ñèñòåìû êðîâè êàæäûå 1014 äíåé.
Ñëåäóåò èçáåãàòü íàõîæäåíèÿ è ðàáîò â ñûðûõ, çàïûëåííûõ ïîìåùåíèÿõ, ïñèõîýìîöèîíàëüíûõ íàãðóçîê. Ïðîòèâîïîêàçàíû èíòåíñèâíàÿ ôèçè÷åñêàÿ íàãðóçêà, ìåõàíè÷åñêîå âîçäåéñòâèå íà êîæó è ñëèçèñòûå îáîëî÷êè. Ñâîåâðåìåííàÿ ñàíàöèÿ î÷àãîâ õðîíè÷åñêîé èíôåêöèè. Ëå÷åíèå àíòèáèîòèêàìè ñòðîãî ïî ïîêàçàíèÿì è ïî íàçíà÷åíèþ âðà÷à, ñ îïðåäåëåíèåì ÷óâñòâèòåëüíîñòè ìèêðîôëîðû, ïðè íåîáõîäèìîñòè, ïðèìåíåíèå ïðîòèâîãðèáêîâûõ ñðåäñòâ.
Èñêëþ÷èòü ïðåïàðàòû ïåíèöèëëèíîâîãî ðÿäà è èõ ïðîèçâîäíûå, Â-áëîêàòîðû, ôèòîïðåïàðàòû, èíãèáèòîðû ÀÏÔ.
Äèíàìè÷åñêîå íàáëþäåíèå àëëåðãîëîãà-èììóíîëîãà, äðóãèõ ñïåöèàëèñòîâ ïî ïîêàçàíèÿì.
Ïàöèåíòû ñ ÍÀÎ íåðåäêî íóæäàþòñÿ â ïñèõîëîãè÷åñêîé è ñîöèàëüíîé ðåàáèëèòàöèè (êîíå÷íî, êîãäà ïî 15-20 ëåò íå áûë óñòàíîâëåí äèàãíîç, à, åñëè ïîâåçëî è óñòàíîâèëè, íåâîçìîæíî êóïèòü ïðåïàðàòû äëÿ ëå÷åíèÿ).
Äëÿ ìíîãèõ ïàöèåíòîâ çðåëîãî âîçðàñòà õàðàêòåðíî ìíîãîëåòíåå è áåçóñïåøíîå ëå÷åíèå ó âðà÷åé ðàçëè÷íûõ ñïåöèàëüíîñòåé òåðàïåâòîâ, ãàñòðîýíòåðîëîãîâ, ãèíåêîëîãîâ, õèðóðãîâ, âðà÷åé ïðèåìíûõ êîìèññèé âîåíêîìàòîâ è äð.  ñâÿçè ñ ýòèì áîëüíûì ÍÀÎ ÷àñòî ñòàâÿò íåïðàâèëüíûé äèàãíîç (îòåê Êâèíêå, êðàïèâíèöà, àëëåðãèÿ, îñòðûé æèâîò, îñòðûé àïïåíäèöèò, îñòðûé õîëåöèñòèò, ñòåíîç ÷ðåâíîãî ñòâîëà, àíãèíà, ðåâìàòîëîãè÷åñêîå çàáîëåâàíèå, êðîâîèçëèÿíèå â ìîçã, ìèãðåíü, ýïèëåïñèÿ è äð.) è íàçíà÷àþò íåàäåêâàòíóþ äëÿ äàííîãî çàáîëåâàíèÿ òåðàïèþ, ÷òî ñòàíîâèòñÿ ïðè÷èíîé âûñîêîé ñìåðòíîñòè òàêèõ ïàöèåíòîâ. Îêîëî 25% áîëüíûõ óìèðàþò îò Î. ãîðòàíè â âîçðàñòå äî 30 ëåò. Ìíîãèì áîëüíûì íåîäíîêðàòíî ïðîâîäÿò ëàïàðîòîìèè è òðàõåîòîìèè èç-çà íåêóïèðóþùèõñÿ îòåêîâ.
https://www.lvrach.ru/2004/03/4531137/ ñ ìîåé ðåäàêöèåé
Ñëó÷àé èç ìîåé ïðàêòèêè (ïðîñòèòå çà êàïñ):
ß âñòåðèëàñü ñ ÍÀÎ â ïåðâûå ïîë ãîäà ðàáîòû àëëåðãîëîãîì.  ìîé êàáèíåò çàøëà æåíùèíà ñ îòåêîì ëèöà, êîòðûé ìíå ñðàçó ïîêàçàëñÿ ñòðàííûì è íåïîõîæèì íà îòåê Êèâíêå, à ïîõîæèì êàê ðàç íà ÍÀÎ. Ïîñêîëüêó îòåê ìíå ïîêàçàëñÿ òàêîâûì, ÿ íà÷àëà áîëåå òùàòåëüíî ñîáèðàòü àíàìíåç è îí ïîøåë êàê ïî ó÷åáíèêó. Âñå êðèòåðèè, îïèñàííûå âûøå, ñîâïàëè, ÂÑÅ! Ïðè ýòîì ïàöèåíòêà ñòðàäàëà îòåêàìè ñ 13 ëåò (íà ìîìåíò îáðàùåíèÿ åé áûëî 45-46 ëåò), êîíñóëüòèðîâàíà ÂÑÅÌÈ àëëåðãîëîãàìè ìîåãî ãîðîäà, â òîì ÷èñëå è âåäóùèì àëëåðãîëîãîì êðàÿ. ÄÈÀÃÍÎÇ ÍÀÎ ÍÅ ÁÛË ÓÑÒÀÍÎÂËÅÍ È ÄÀÆÅ ÇÀÏÎÄÎÇÐÅÍ! Ïàöèåíòêà ìíîãîêðàòíî áûëà ïðîëå÷åíà ñòåðîèäàìè è àíòèãèñòàìèííûìè ïðåïàðàòàìè áåçóñïåøíî. ß, çàïîäîçðèâ ÍÀÎ, áåãó ê ñâîåìó çàâåäóùåìó, îí ñìîòðèò è ãîâîðèò î÷åíü ïîõîæå. Ãîñïèòàëèçèðóåì, êàïàåì ãàììà-àìèíîêàïðîíêó, îòåê êóïèðóåòñÿ çà 2 ñóòîê. Äî ýòîãî íà «ñòàíäàðòíîì» ëå÷åíèè îòåê äëèëñÿ äî 7-10 äíåé.
Ýòîò ñëó÷àé áûë ïåðâûì â íàøåì îòäåëåíèè è ÿâèëñÿ ïóñêîâûì ìîìåíòîì äëÿ íàëàæèâàíèÿ äèàãíîñòèêè è ëå÷åíèÿ ÍÀÎ ó íàñ. Äëÿ ëàáîðàòîðíîãî ïîäòâåðæäåíèÿ ÍÀÎ òðåáóåòñÿ àíàëèç íà óðîâåíü è ôóíêöèîíàëüíóþ àêòèâíîñòü Ñ1-èíãèáèòîðà. Ðåàãåíòû äëÿ ýòîãî àíàëèçà íå çàðåãèñòðèðîâàíû â Ðîññèè äëÿ ïðèìåíåíèÿ â êëèíè÷åñêîé ïðàêòèêå. Ñóùåñòâóåò îäíà ëàáîðàòîðèÿ â Ìîñêâå, êîòîðàÿ ïðîâîäèò ýòîò àíàëèç, ó íèõ ðåàãåíòû çàðåãèñòðèðîâàíû äëÿ ïðèìåíåíèÿ â íàó÷íûõ öåëÿõ. Ìîé çàâåäóþùèé íàøåë åå, ñâÿçàëñÿ è äîãîâîðèëñÿ îá îòïðàâêå ïëàçìû êðîâè òàêèõ áîëüíûõ ê íèì íà àíàëèç. Ýòà ïàöèåíòêà áûëà ïåðâîé â èñòîðèè ìîåãî ãîðîäà, êîòîðîé áûë ïðîâåäåí äàííûé àíàëèç è ðåçóëüòàò 100% ïîäòâåðäèë äàííûé äèàãíîç. ÍÀÎ íàõîäèòñÿ â ñïèñêå îðôàííûõ çàáîëåâàíèé, ëå÷åíèå êîòîðûõ ôèíàíñèðóåòñÿ ãîñóäàðñòâîì. Åäèíñòâåííîå, ÷òî ìû ñìîãëè äëÿ íåå «âûáèòü» — ýòî áåñïëàòíî ïîëó÷åíèå ãàììà-àìèíîêàïðîíîâîé êèñëîëòû. Òàê æå ìîé çàâåäóþùèé óáåäèë ãëàââðà÷à çàêóïèòü ïðåïàðàò Ôèðàçèð äëÿ ýêñòðåííîé ïîìîùè áîëüíûì ÍÀÎ. Íà äàííûé ìîìåíò â íàøåì ãîðîäå îí èìååòñÿ òîëüêî ó íàñ.
Ñåé÷àñ ó íàñ ïîä íàáëþäåíèåì íàõîäèòñÿ 4 ïàöèåíòà ñ ïîäòâåðæäåííûì äèàãíîçîì ÍÀÎ!
Источник
Что такое ангионевротический отёк?
Ангионевротический отёк (синонимы: ангиоотёк, ангиодистрофия, ангиоэдема, отёк Квинке) — это воспалительная реакция кожи, подобная крапивнице, характеризующаяся внезапным появлением отека на участках кожи, слизистой и подслизистых оболочках. Симптомы ангионевротического отека могут поражать любую часть тела, но наиболее часто поражают глаза, губы, язык, горло, гениталии, руки и ноги.
Ангионевротический отек в более серьезных случаях поражает также внутреннюю подкладку дыхательных путей и верхнюю часть кишечника, вызывая боль в груди или животе. Ангиоотек кратковременен: обычно отек в области поражения длится от одного до трех дней.
В большинстве случаев реакция безвредна и не оставляет никаких следов, даже без лечения. Единственная опасность заключается в том, что при этом может пострадать горло или язык, так как их сильная отечность может вызвать быструю обструкцию дыхательных путей, одышку и потерю сознания.
Чем ангиоотёк отличается от крапивницы?

Ангионевротический отек и крапивница являются результатом одного и того же патологического процесса, поэтому в некоторых отношениях они схожи:
- Часто оба клинических проявления сосуществуют и перекрываются: крапивница сопровождается ангиоотеком в 40-85% случаев, в то время как ангионевротический отек может возникнуть без крапивницы только в 10% случаев.
- Крапивница менее тяжелая, так как поражает только поверхностные слои кожи. Ангионевротический отек, с другой стороны, затрагивает глубокие подкожные ткани.
- Крапивница характеризуется временным возникновением эритематозной и зудящей реакции в четко определенных участках дермы (появление более или менее красных и приподнятых волдырей). При ангионевротическом отеке, с другой стороны, кожа сохраняет нормальный внешний вид без волдырей. Кроме того, отёк может протекать без зуда.
Основные различия между крапивницей и ангионевротическим отёком показаны в следующей таблице:
| Особенность | Ангионевротический отёк | Крапивница |
| Вовлеченные ткани | Гиподерма (подкожный слой) и подслизистая (ниже дермы). | Эпидермис (внешний слой кожи) и дерма (внутренний слой кожи). |
| Пораженные органы | Кожа и слизистые оболочки, в частности веки, губы и ротоглотка. | Только кожа. |
| Продолжительность | Переходный (24-96 часов). | Переходный (обычно <24 часа). |
| Физические признаки | Отек (вздутие) под поверхностью кожи. | Эритематозные и волдыристые пятна на поверхности кожи. |
| Симптомы | Зуд может присутствовать или не присутствовать. Ангиодистрофия часто сопровождается болью и отеком. | Сыпь, связанная с крапивницей, обычно зудит. Боль и отек не являются распространенными симптомами. |
Причины
В зависимости от причин возникновения ангионевротический отек можно классифицировать в разных формах: острая аллергическая, лекарственная (неаллергическая), идиопатическая (возникающий самостоятельно), наследственная и приобретенная.
| Тип ангионевротического отека и клинические особенности | Причины |
| Аллергический ангионевротический отек. Отек вызван острой аллергической реакцией, почти всегда связанной с крапивницей, которая возникает в течение 1-2 часов после воздействия аллергена. Иногда это сопровождается анафилаксией. Реакции являются самоограничивающимися и проходят в течение 1-3 дней, но могут возникать снова в случае многократных воздействий или из-за взаимодействия с перекрестно-реактивными веществами. |
|
| Неаллергическая лекарственная реакция. Некоторые лекарства могут вызывать ангионевротический отек как побочный эффект. Начало может произойти через несколько дней или месяцев после первого приема препарата из-за каскада эффектов, которые вызывают активацию системы хинин-калликреин, метаболизма арахидоновой кислоты и образование оксида азота. |
Менее распространенные причины вызванного лекарством ангионевротического отека включают прием:
|
| Идиопатический ангионевротический отек. В некоторых случаях нет никакой известной причины ангионевротического отека, хотя некоторые факторы могут вызвать симптомы. Идиопатическая форма часто является хронической и рецидивирующей и обычно возникает вместе с крапивницей. У некоторых людей, когда состояние возникает годами без очевидной причины, у основания может существовать аутоиммунный процесс. |
|
| Наследственный ангионевротический отек. Аутосомно-доминантное наследственное заболевание. Наследственный ангионевротический отек характеризуется низким уровнем ингибитора сериновой протеазы (ингибитора C1 или C1-INH), который помогает поддерживать стабильность кровеносных сосудов и регулирует выход жидкости в ткани. Снижение активности ингибитора C1 приводит к избытку калликреина, который, в свою очередь, продуцирует брадикинин, мощный вазодилататор. |
|
| Приобретенный ангионевротический отек. Приобретенный дефицит ингибитора С1. |
|
Независимо от причины ангионевротического отёка, основной патологический процесс одинаков во всех случаях: отек является результатом потери жидкости из стенок мелких кровеносных сосудов, которые снабжают подкожные ткани.
В кожу высвобождаются гистамин и другие воспалительные химические медиаторы, которые вызывают покраснение, зуд и отек. В различных процессах принимают участие тучные клетки кожи или слизистой оболочки.
Дегрануляция* тучных клеток высвобождает первичные вазоактивные медиаторы, такие как гистамин, брадикинин и другие кинины; впоследствии высвобождаются вторичные медиаторы, такие как лейкотриены и простагландины, которые способствуют воспалительным реакциям как рано, так и поздно, с повышенной проницаемостью сосудов и утечкой жидкости в поверхностные ткани.
Триггеры и механизмы, участвующие в высвобождении этих медиаторов воспаления позволяют определить различные виды ангионевротического отека.
*Дегрануляция — выделение из тучных клеток биологически активных веществ (химических медиаторов аллергии).
Симптомы (фото)
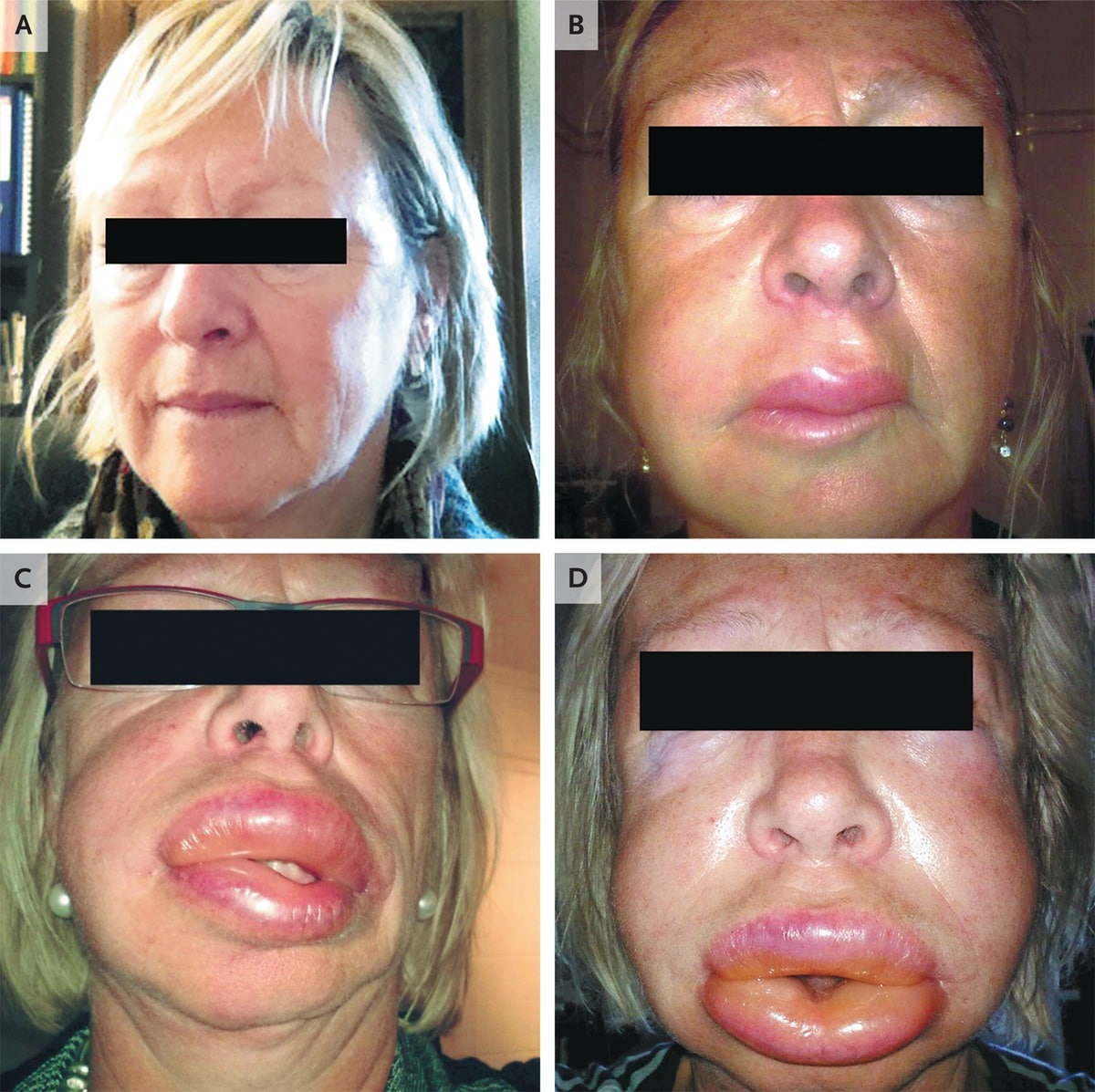
Клинические признаки ангионевротического отека могут незначительно отличаться между различными формами, но в целом появляются следующие проявления:
- Локальный отек, обычно поражающий периорбитальную область, губы, язык, ротоглотку и половые органы (см. фото выше);
- Кожа может казаться нормальной, то есть без крапивницы или других высыпаний;
- Боль, жар, зуд, покалывание или жжение в пострадавших районах;
Другие симптомы могут включать в себя:
- Боли в животе, вызванные отеком слизистой оболочки желудочно-кишечного тракта, с тошнотой, рвотой, судорогами и диареей;
- Отек мочевого пузыря или мочеиспускательного канала, который может вызвать затруднения мочеиспускания;
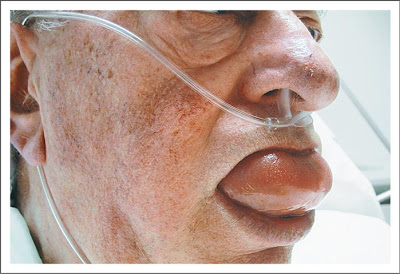
- В тяжелых случаях отек горла и/или языка может затруднить дыхание и глотание (см. фото ниже).
Диагностика
Диагностика ангионевротического отека относительно проста. Благодаря своему внешнему виду врач должен быть в состоянии распознать его после простого медицинского осмотра и подробного медицинского анамнеза.
Для точного определения типа ангионевротического отека могут потребоваться дополнительные анализы, такие как анализ крови.
Для обнаружения аллергенов (аллергический ангионевротический отек) могут быть выполнены аллергопробы. Наследственный ангионевротический отек может быть диагностирован с помощью анализа крови для проверки уровня белков, регулируемых геном C1-INH: очень низкий уровень подтверждает наличие заболевания.
Диагностика и лечение наследственного ангионевротического отека являются строго специализированными и должны выполняться специалистом в области клинической иммунологии.
Ангионевротический отек может быть связан с другими медицинскими проблемами, такими как железодефицит, заболевания печени и щитовидной железы, которые врачи будут исследовать с помощью простых анализов крови (полезно проверить или исключить наличие этих заболеваний).
Идиопатический ангионевротический отек обычно подтверждается методом, известным как “исключающий диагноз”; на практике диагноз подтверждается только после проведения различных исследований, исключающих любое другое заболевание или состояние с аналогичными проявлениями.
Лечение и профилактика
Лечение ангионевротического отёка зависит от тяжести состояния. В случаях поражения дыхательных путей первоочередной задачей является обеспечение того, чтобы дыхательные пути были открыты. Пациентам может понадобиться неотложное стационарное лечение и интубация.
Во многих случаях припухлость самоограничена и проходит самопроизвольно через несколько часов или дней. Между тем, чтобы смягчить более легкие симптомы, вы можете попытаться применить на практике эти меры:
- Устранить конкретные запускающие факторы;
- Примите холодный душ (но не слишком долго) или наложите холодный пакет на пораженный участок;
- Оденьте свободную одежду;
- Старайтесь не тереть и не царапать пораженный участок;
- Примите антигистаминное средство, чтобы облегчить зуд.
В серьезных случаях, если опухоль, зуд или боль постоянны, могут быть показаны следующие лекарства:
- Кортикостероиды для перорального или внутривенного введения;
- Антигистаминные препараты перорально или инъекцией;
- Инъекции адреналина (эпинефрина).
Целью лечения ангионевротического отека является снижение симптомов до приемлемого уровня и обеспечение нормальной деятельности (например, работы или ночного отдыха).
Ангионевротический отек, связанный с хронической аутоиммунной или идиопатической крапивницей, часто трудно поддается лечению, а реакция на лекарственные средства варьируется. В общем, рекомендуются следующие этапы обработки, где после каждого шага добавляется следующий, если терапия не дает адекватного ответа:
- Шаг 1: неседативные антигистаминные препараты, например Цетиризин;
- Шаг 2: седативные антигистаминные препараты, например, Димедрол;
- Шаг 3:
- а) пероральные кортикостероиды, например, Преднизон;
- б) иммунодепрессанты, например Циклоспорин и Метотрексат.
Источник
