Демиелинизация без признаков перифокального отека
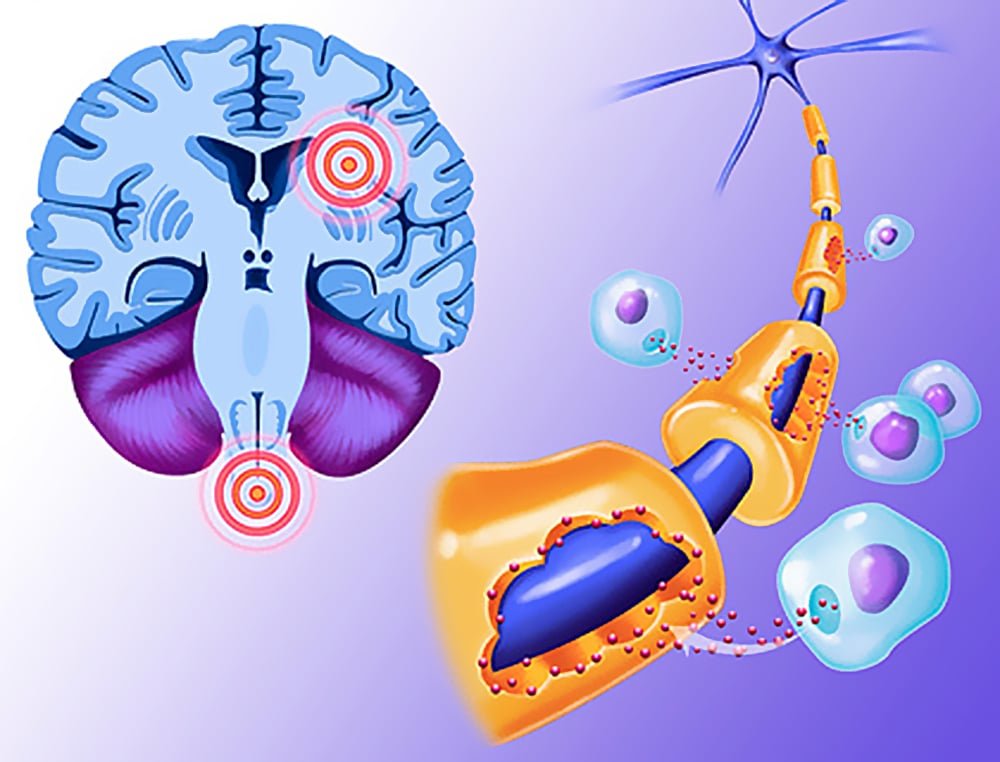
Демиелинизирующее заболевание представляет собой патологический процесс разрушения миелиновой оболочки, при котором поражаются нейроны головного и спинного мозга. При этом ухудшается проводимость импульсов в нервной системе. Болезнь характеризуется уничтожением миелина мозга. Это опасное состояние влияет на функционирование всего организма. Заболевание встречается с одинаковой частотой как у взрослых, так и детей. Современная медицина не обладает средствами для полного излечения от этого заболевания. Его можно лишь ослабить и замедлить течение.

Демиелинизация
Демиелинизирующее заболевание головного мозга по МКБ-10 имеет коды G35, G36 и G77. Процесс, вызванный поражением нервной ткани, негативно сказывается на функционировании всего организма в целом. Определенные нервные окончания покрыты миелиновой оболочкой, которая выполняет в организме важные функции. Например, миелин обеспечивает быструю передачу электрических импульсов и соответственно при нарушении этого процесса страдает вся система. Миелин состоит из липидов и белковых соединений в пропорции 70/30.
Мнение эксперта
Автор: Дарья Олеговна Громова
Врач-невролог
Наиболее распространенное демиелинизирующее заболевание головного мозга – рассеянный склероз. Симптомы его очень разнообразны, поэтому пациент редко сразу приходит к неврологу. Снижение зрения, онемение конечностей, проблемы с моторикой – разные врачи дают разные рекомендации, хотя достаточно просто отправить пациента на МРТ и лабораторные исследования, которые подтвердят опасения или исключат заболевания мозга.
Демиелинизирующее заболевание — это не только рассеянный склероз, это еще и оптиконевромиелит и острый диссеминированный энцефаломиелит. Эти болезни не лечатся, но развитие их можно замедлить. В целом медики дают благоприятный прогноз при лечении этих патологий. Диагноз «рассеянный склероз» сейчас ставят чаще, но само заболевание протекает легче, чем 30-40 лет назад.
Благодаря современным методам терапии и исследований доброкачественное течение наблюдается примерно в половине случаев — больные полностью сохраняют трудоспособность, заводят семьи, рожают детей. Есть некоторые ограничения, например, запрещено посещение бань и саун, длительное нахождение на солнце, но в остальном образ жизни сохраняется, никаких специальных диет не нужно.
Механизмы развития
Нервная система состоит из центрального и периферического отделов. Механизм регуляции между ними работает следующим образом: импульсы от рецепторов периферической системы передаются в нервные центры спинного мозга, а оттуда в головной мозг. Расстройство этого сложного механизма становится причиной демиелинизации.
Нервные волокна покрыты миелиновой оболочкой. В результате рассматриваемого патологического процесса эта оболочка разрушается и на ее месте формируется фиброзная ткань. Она в свою очередь не может проводить нервные импульсы. В условии отсутствия нервных импульсов нарушается работа всех органов, поскольку мозг не может отдавать команды.
Причины
Демиелинизирующие заболевания головного мозга характеризуются поражением периферической и центральной нервной системы. Они чаще всего возникают на фоне генетической предрасположенности. Случается и так, что сочетание определенных генов провоцирует нарушения в функционировании иммунной системы. Выделяются и иные причины возникновения демиелинизирующих заболеваний:
- состояние хронической или острой интоксикации;
- солнечная радиация;
- ионизирующее облучение;
- аутоиммунные процессы в организме и генетические патологии;
- осложнение бактериальной и вирусной инфекции;
- неправильное питание.
Наиболее подверженной этой патологии считается европеоидная раса, особенно те ее представители, которые проживают в северных географических широтах. Такой тип заболевания может провоцироваться травмой головы или позвоночника, депрессией, вредными привычками. Некоторые типы вакцин также могут стать пусковым механизмом для начала развития таких патологий. Это относятся к прививкам против кори, оспы, дифтерии, гриппа, коклюша, гепатита В.
Классификация
Демиелинизирующее заболевание нервной системы классифицируется на различные типы, в основе которых лежит разрушение миелиновой оболочки. В связи с этим рассматриваемая патология подразделяется соответствующим образом на рассеянный склероз, болезнь Марбурга, болезнь Девика, прогрессирующую мультифокальную лейкоэнцефалопатию и синдром Гийена-Барре.
Рассеянный склероз
Рассеянный склероз характеризуется как тяжелое хроническое и дезиммуно- нейродегенеративное заболевание ЦНС, склонное к прогрессированию. В большинстве случаев заболевание встречается в молодом возрасте и почти всегда приводит к инвалидности. Этому демиелинизирующему заболеванию ЦНС по МКБ-10 присвоен код G35.
В настоящее время причины развития рассеянного склероза до конца не изучены. Большинство ученых склоняются к мультифакторной теории развития этого заболевания, когда сочетается генетическая предрасположенность и внешние факторы. К числу последних относятся:
- инфекционные заболевания;
- состояние хронической интоксикации;
- прием некоторых лекарственных средств;
- смена места жительства с резкой сменой климата;
- недостаток клетчатки и высококалорийная диета.
Не всегда прослеживается взаимосвязь симптоматики рассеянного склероза со стадией заболевания. Патология может иметь волнообразное течение. Обострения и ремиссии могут повторяться с различным интервалом. Особенностью рассеянного склероза является то, что каждое новое обострение имеет более тяжелое течение по сравнению с предыдущим.
Прогрессирование рассеянного склероза характеризуется развитием следующей симптоматики:
- нарушения чувствительности (мурашки по коже, онемение, покалывание, жжение, зуд);
- расстройство зрения (нарушение цветопередачи, снижение остроты зрения, размытость картинки);
- дрожание конечностей или туловища;
- головные боли;
- нарушения речи и затруднение глотания;
- мышечные спазмы;
- изменения походки;
- когнитивные нарушения;
- непереносимость тепла;
- головокружение;
- хроническая усталость;
- нарушение либидо;
- тревожность и депрессия;
- нестабильность стула;
- бессонница;
- вегетативные расстройства.
Выделяют также вторичные симптомы рассеянного склероза. Они подразумевают осложнения болезни. Очаги демиелинизации в головном мозге определяются с помощью магнитно-резонансной томографии, в том числе с введением контрастного вещества.
Лечение рассеянного склероза осуществляется с помощью таких методов, как:
- плазмаферез;
- прием цитостатиков;
- назначение иммуносупрессоров;
- применение иммуномодуляторов;
- прием бета интерферонов;
- гормональная терапия.
- симптоматическая терапия с назначением антиоксидантов, ноотропных препаратов и витаминов.
В период ремиссии пациентам показано санаторно-курортное лечение, массаж, лечебная физкультура. При этом должны быть исключены все тепловые процедуры. Для облегчения симптомов заболевания назначаются препараты: снижающие мышечный тонус, устраняющие тремор, нормализующие мочеиспускание, стабилизирующие эмоциональный фон, противосудорожные средства.
Рассеянный склероз относится к категории неизлечимых заболеваний. Поэтому указанные методы лечения направлены на уменьшение проявлений и улучшение качества жизни больного. Длительность жизни больных с таким заболеванием зависит от характера течения патологии.
Болезнь Марбурга
Геморрагическая лихорадка или болезнь Марбурга представляет собой острую инфекционную патологию, вызванную марбургским вирусом. Он проникает в организм через поврежденную кожу и слизистую оболочку глаз и полости рта.
Инфицирование происходит воздушно-капельным и половым путем. Кроме того, заразиться можно через кровь и другие выделения больного. После того как человек переболеет этим заболеванием, у него формируется стойкий и длительный иммунитет. Повторное заражение в практике не встречалось. У переболевшего геморрагической лихорадкой Марбурга наблюдается образование некрозов и очагов кровоизлияний в печени, миокарде, легких, надпочечниках, почках, селезенке и других органах.
Симптоматика заболевания зависит от стадии патологического процесса. Инкубационный период длится от 2 до 16 дней. Болезнь имеет острое начало и характеризуется повышением температуры тела до высоких показателей. Наряду с температурой может появиться озноб. Нарастают признаки интоксикации, такие как разбитость, головная боль, боль в мышцах и суставах, интоксикация и обезвоживание. Через 2-3 дня после этого присоединяются расстройство функционирования ЖКТ и геморрагический синдром. В области груди появляется колющая боль, которая усиливается во время дыхания. Кроме того, у больного может появиться сухой кашель и загрудинные колющие боли. Боль может перейти на область горла. Слизистая оболочка глотки сильно краснеет. Почти у всех больных наблюдался понос, который длился почти 7 дней. Характерным признаком этого заболевания является появление сыпи на туловище по подобию кори.
Все симптомы усиливаются к концу первой недели. Также могут наблюдаться кровотечения, из носа, желудочно-кишечного тракта, половых путей. К началу 2 недели все признаки интоксикации достигает своего максимума. При этом возможны судороги и потеря сознания. По анализу крови происходят специфические изменения: тромбоцитопения, пойкилоцитоз, анизоцитоз, зернистость эритроцитов.
При подозрении у человека болезни Марбурга он экстренно госпитализируется в инфекционное отделение и должен находиться в изолированном боксе. Период выздоровления может затянуться до 21-28 дней.
Болезнь Девика
Оптикомиелит или болезнь Девика по хронической картине похож на рассеянный склероз. Это аутоиммунное заболевание, причины возникновения которого до сих пор не выяснены. В качестве одной из причин его развития отмечается увеличение проницаемости барьера между мозговой оболочкой и сосудом.
Некоторые аутоиммунные заболевания способны спровоцировать прогресс болезни Девика:
- ревматоидный артрит;
- системная красная волчанка;
- синдром Шегрена;
- дерматомиозит;
- тромбоцитопеническая пурпура.
Болезнь имеет специфическую симптоматику. Клинические проявления обусловлены нарушением проводящих импульсов. Кроме того, поражается зрительный нерв и ткань спинного мозга. В большинстве случаев болезнь заявляет о себе нарушением зрения:
- пелена перед глазами;
- боль в глазницах;
- размытость зрения.
При прогрессировании заболевания и отсутствии адекватного лечения больной рискует полностью потерять зрение. В некоторых случаях возможен регресс симптоматики с частичным восстановлением функций глаз. Иногда случается так, что миелит предшествует невриту.
Оптиконевромиелит имеет два варианта течения: поступательное нарастание симптоматики с одновременным поражением ЦНС. В редких случаях встречается монофазное течение болезни. Оно характеризуется устойчивым прогрессом и усугублением симптоматики. В этом случае повышен риск летального исхода. При правильно подобранном лечении патологический процесс замедляется, но при этом полное выздоровление не гарантируется.
Второй вариант, наиболее распространенный, характеризуется поочередной сменой ремиссии и обострения и обозначается понятием «рецидивирующее течение». Также сопровождается зрительными нарушениями и расстройством функции спинного мозга. В период ремиссии человек ощущает себя здоровым.
Для выявления болезни Девика проводится комплекс мероприятий. Помимо стандартных диагностических процедур проводится люмбальная пункция с анализом ликвора, офтальмоскопия и МРТ позвоночника и головного мозга.
Лечение болезни Девика длительное и непростое. Главной задачей становится замедление прогрессирования заболевания и улучшение качества жизни больного. В рамках медикаментозной терапии применяются глюкокортикостероиды миорелаксанты, антидепрессанты, обезболивающие средства центрального действия. При тяжелом течении болезни пациент может столкнуться с такими осложнениями, как паралич ног, слепота или стойкое нарушение функций органов таза. При своевременном и правильном лечении гарантируется полное выздоровление.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Люди с иммунным дефицитом могут столкнуться с прогрессирующей многоочаговой мультифокальной лейкоэнцефалопатией. Это инфекционное заболевание, спровоцированное проникновением в организм вируса JC, относящегося к семейству Полиомавирусов. Особенностью патологии является то, что происходит несимметричное и многоочаговое поражение головного мозга. Вирусом поражаются оболочки нервных окончаний, состоящие из миелина. Поэтому данное заболевание принадлежит к группе демиелинизирующих патологий.
Почти 85% пациентов с таким диагнозом являются больными СПИДом или ВИЧ инфицированными. В группу риска входят пациенты со злокачественными опухолями.
Основные симптомы заболевания:
- перепады настроения;
- зрительные нарушения;
- парестезия и паралич;
- нарушение памяти.
Синдром Гийена-Барре
Острое воспалительное заболевание, характеризующееся «демиелинизирующей полирадикулоневропатией». В ее основе лежат аутоиммунные процессы. Болезнь проявляется сенсорными расстройствами, мышечной слабостью и болью. Для нее характерны гипотония и расстройство сухожильных рефлексов. Также может наблюдаться дыхательная недостаточность.
Все пациенты с таким диагнозом должны госпитализироваться в отделение интенсивной терапии. Поскольку существует риск развития дыхательной недостаточности и может потребоваться подключение к ИВЛ, в отделении должна быть реанимация. Также пациентам необходим должный уход с профилактикой пролежней и тромбоэмболии. Также необходимо купировать аутоиммунный процесс. С этой целью применяется плазмаферез и пульс-терапия иммуноглобулинами. Полное восстановление пациентов с таким диагнозом следует ожидать в течение 6-12 месяцев. Летальные исходы происходят из-за пневмонии, дыхательной недостаточности и тромбоэмболии легочной артерии.
Симптомы
Демиелинизация всегда проявляется неврологическим дефицитом. Этот признак свидетельствует о начале процесса разрушения миелина. В него вовлекается и иммунная система. Атрофируются ткани мозга — спинного и головного, а также наблюдается расширение желудочков.
Проявления демиелинизации находятся в зависимости от вида заболевания, причинных факторов и локализации очага. Симптоматика может отсутствовать, когда поражение мозгового вещества незначительное, до 20%. Это обусловлено компенсаторной функцией: здоровые ткани мозга выполняют задачи пораженных очагов. Неврологическая симптоматика проявляется редко — только при повреждении более 50% нервной ткани.
В качестве общих признаков демиелинизирующих заболеваний головного мозга отмечаются следующие:
- параличи;
- ограниченная подвижность мышц;
- тонические спазмы конечностей;
- нарушение функционирования кишечника и мочевого пузыря;
- псевдобульбарный синдром (нарушение произношения звуков, затруднение глотания, изменение голоса);
- нарушение мелкой моторики рук;
- онемение кожи и покалывание;
- зрительная дисфункция (снижение остроты зрения, размытость картинки, колебания глазных яблок, искажения цвета).
Нейропсихологические нарушения, характерные для рассматриваемой патологии, вызваны ухудшением памяти и снижением мыслительной деятельности, а также изменениями поведения и личностных качеств. Это проявляется развитием неврозов, депрессии, слабоумием органического генеза, эмоциональными перепадами, выраженной слабостью и снижением работоспособности.
Диагностика
Ранняя стадия течения патологии с отсутствием характерной симптоматики случайно обнаруживается во время диагностического обследования по другому поводу. Для подтверждения диагноза проводится нейровизуализация, а также невролог определяет степень нарушения проводящей функции мозга. Основным методом диагностики является магнитно-резонансная томография. На снимках можно отчетливо увидеть участки пораженной ткани. Если сделать ангиографию, то можно определить степень повреждения сосудов.
Лечение
Демиелинизирующее заболевание ЦНС относится к категории неизлечимых. Терапевтические меры направлены на улучшение качества жизни пациента и устранение симптоматики. Для проведения симптоматической терапии назначают:
- анальгетики;
- седативные средства;
- ноотропы;
- миорелаксанты;
- противовоспалительные препараты;
- нейропротекторные препараты.
Прогноз
Прогноз относительно жизни больного напрямую зависит от характера течения заболевания, вида патологии и объема пораженной мозговой ткани. Если заболевание было диагностировано на ранней стадии и начато адекватное лечение, то прогноз относительно жизни благоприятный. Тем не менее невозможно полностью излечить болезнь. Она может привести к инвалидности или окончиться летальным исходом.
Источник
Демиелинизирующее заболевание – патологический процесс, затрагивающий нейроны головного, спинного мозга, связанный с разрушением миелиновой оболочки. Миелин волокон ЦНС состоит из олигодендроцитов (клетки глии), образует электроизолирующую оболочку нервных волокон, покрывает аксоны (отростки) нейронов.
Структурный состав миелина – липиды (70%) и белковые соединения (30%). Скорость передачи нервных импульсов по волокнам с защитной оболочкой примерно в 10 раз выше, чем по волокнам без нее. Демиелинизирующее заболевание сопровождается ухудшением проводимости импульсов нервной системы по волокнам с разрушенной оболочкой.
Что такое демиелинизация
Демиелинизирующий процесс, протекающий в головном мозге – это такие нарушения, которые приводят к патологическому изменению структуры нервной ткани, что часто провоцирует появление неврологической симптоматики, является причиной инвалидности и летального исхода. Оболочка белого цвета представляет собой многослойную клеточную мембрану. Биотоки не способны преодолевать миелиновую оболочку.
Электрические импульсы передаются в области многочисленных перехватов Ранвье, где отсутствует миелин. Перехваты располагаются через равномерные промежутки длиной приблизительно 1 мкм. В периферической системе защитная оболочка образуется из леммоцитов (Шванновских клеток). Демиелинизация нервных волокон – поражение нервной ткани, которое приводит к большому числу заболеваний ЦНС.
Очаги демиелинизации – это такие структурные образования в головном или спинном мозге, в которых отсутствует миелин, что приводит к нарушению передачи нервных импульсов и расстройству работы нервной системы в целом. Диаметр очагов существенно варьируется, может равняться несколько миллиметров или достигать нескольких сантиметров.
Виды демиелинизирующих заболеваний
Классификация демиелинизирующих заболеваний предполагает разделение на миелинопатию и миелинокластию. В первом случае разрушение миелина происходит из-за нарушения образования вещества, изменения его биохимического строения вследствие генетических мутаций. Это чаще врожденная патология (бывает также приобретенная форма), признаки которой наблюдаются в раннем детстве. Наследственные миелинопатии называют лейкодистрофиями. Приобретенные миелинопатии в зависимости от причин возникновения разделяют на виды:
- Токсико-дисметаболические. Связаны с интоксикациями и нарушением обменных процессов в организме.
- Гипоксически-ишемические. Развиваются на фоне нарушения кровотока и кислородного голодания тканей мозгового вещества.
- Инфекционно-воспалительные. Спровоцированы возбудителями инфекции (патогенные или условно-патогенные микроорганизмы).
- Воспалительные. Неинфекционной этиологии (протекают без участия инфекционного агента).
- Травматические. Возникают вследствие механических повреждений мозговых структур.
При миелинокластии синтез миелина протекает нормально, клетки оболочки разрушаются под воздействием внешних и внутренних патогенных факторов. Разделение условно, потому что миелинопатия нередко прогрессирует под влиянием негативных внешних факторов, в то время как миелинокластия обычно возникает у пациентов с предрасположенностью к повреждениям миелина.
Демиелинизирующие заболевания делятся по локализации очагов на виды, которые поражают ЦНС или периферическую нервную систему (ПНС). Болезни, которые развиваются в структурах ЦНС, включают рассеянный склероз, лейкоэнцефалопатии, лейкодистрофии, склерозы Бало (концентрический) и Шильдера (диффузный).
Повреждение оболочек волокон в составе ПНС провоцирует развитие заболеваний: амиотрофия Шарко-Мари-Тута, синдром Гийена-Барре. Примеры приобретенных миелинопатий: синдромы Сусака и CLIPPERS. Часто встречающаяся воспалительная миелинопатия неинфекционной этиологии – рассеянный склероз.
К этой группе относят достаточно редкие разновидности склероза: рассеянный энцефаломиелит, псевдотуморозную демиелинизацию, геморрагический лейкоэнцефалит, склерозы Бало и Шильдера. К инфекционно-воспалительным формам относят ВИЧ-энцефалит, склерозирующий панэнцефалит, цитомегаловирусный энцефалит. Пример токсико-метаболической формы – демиелинизирующий синдром осмотического типа, пример гипоксически-ишемической формы – синдром Сусака.
Основные симптомы
Демиелинизация – это такая патология, которая всегда проявляется неврологическим дефицитом, что позволяет заподозрить начавшийся процесс разрушения миелина, если неврологическая симптоматика появилась без очевидных причин. Демиелинизирующий процесс всегда протекает с участием иммунной системы, приводит к атрофии тканей мозга – головного и спинного, расширению желудочков.
Симптомы демиелинизации зависят от вида заболевания, причин возникновения и локализации очага в головном, спинном мозге или в структурах ПНС. При незначительном поражении мозгового вещества (до 20%), симптоматика может отсутствовать, что связано с полной компенсацией функций. Задачи, возложенные на поврежденные нервные волокна, выполняют здоровые ткани. Неврологические симптомы обычно появляются в случаях, когда объем поврежденной нервной ткани превышает 50%. Общие признаки:
- Атаксия (расстройство согласованности при работе группы мышц).
- Парезы, параличи.
- Мышечная гипотония (слабость в мышцах).
- Псевдобульбарный синдром (дизартрия – нарушение произношения из-за расстройства иннервации элементов речевого аппарата, дисфагия – затруднения при глотании, дисфония – изменение высоты, тембра, силы голоса).
- Зрительная дисфункция (нистагм – непроизвольные колебания глазных яблок, ухудшение остроты зрения, выпадение полей обзора, размытость, нечеткость картинки, искажение цвета).
- Изменение кожной чувствительности, парестезия (онемение, покалывание, зуд, жжение).
- Тонические спазмы, преимущественно в области конечностей.
- Дисфункция мочевого пузыря, кишечника.
Нейропсихологические нарушения связаны с ухудшением памяти и мыслительной деятельности, изменением личности и поведения. У пациентов часто развиваются неврозы, слабоумие органического генеза, астенический синдром, депрессия, реже эйфория. Больные подвержены резкой смене настроения, у них отсутствует критический анализ собственного поведения, что на фоне слабоумия приводит к многочисленным проблемам в быту.
Причины возникновения
Демиелинизирующие болезни, поражающие центральную и периферическую нервные системы, чаще развиваются на фоне генетической предрасположенности. У пациентов часто встречается сочетание определенных генов, которое провоцирует сбои в работе иммунной системы. Другие причины:
- Аутоиммунные и генетические патологии.
- Прием антипсихотических препаратов (нейролептиков).
- Хронические и острые интоксикации.
- Ионизирующее облучение, солнечная радиация.
- Перенесенные вирусные и бактериальные инфекции.
- Особенности питания.
Считается, что наиболее подвержены развитию патологии представители европеоидной расы, проживающие в северных географических широтах. Провоцирующими факторами являются травмы в области головы и позвоночника, частые стрессовые ситуации, вредные привычки. Риск заболеть повышается в связи с вакцинацией против оспы, гриппа, кори, коклюша, дифтерии, гепатита типа B и других инфекционных болезней.
Распространенные заболевания
Рассеянный склероз – демиелинизирующее, аутоиммунное заболевание с хроническим течением, поражающее главные элементы нервной системы (головной и спинной мозг). В ходе прогрессирования патологии происходит замещение нормальных мозговых структур соединительной тканью. Очаги появляются диффузно. Средний возраст пациентов составляет 15-40 лет. Распространенность – 30-70 случаев на 100 тысяч населения.
Геморрагический лейкоэнцефалит, протекающий в острой форме, развивается вследствие повреждения мелких элементов сосудистой системы. Часто определяется как постинфекционное осложнение с выраженной аутоиммунной реакцией. Характеризуется быстрым прогрессированием воспалительного процесса и многочисленными очаговыми поражениями мозговой ткани, сопровождается отеком мозга, появлением очагов кровоизлияния, некрозом.
Предшественником патологии обычно являются заболевания верхних дыхательных путей инфекционной этиологии. Спровоцировать болезнь также могут вирусы гриппа и Эпштейна-Барр или сепсис. Обычно приводит к летальному исходу. Смерть наступает из-за отека мозга в течение 3-4 дней с момента появления первых симптомов.
Для некротизирующей энцефалопатии, протекающей в острой форме, свойственно многоочаговое, симметричное поражение структур головного мозга демиелинизирующего характера. Сопровождается отеком тканей, некрозом и возникновением очагов геморрагии. В отличие от геморрагического лейкоэнцефалита, не обнаруживаются клетки, указывающие на воспалительный процесс – нейтрофилы.
Часто развивается на фоне вирусной инфекции, проявляется эпилептическими припадками и помрачением сознания. В цереброспинальной жидкости отсутствует плеоцитоз (аномально повышенная концентрация лимфоцитов), увеличена концентрация белковых соединений. В сыворотке крови выявляется повышенная концентрация аминотрансферазы. Развивается спорадически (единично) или вследствие наследственной генной мутации.
Псевдотуморозная демиелинизация проявляется общемозговой и очаговой церебральной симптоматикой. В 70% случаев сопровождается отеком мозгового вещества с повышением значений внутричерепного давления. Очаги демиелинизации обнаруживаются в белом веществе в ходе исследования МРТ головного мозга с использованием контрастного вещества.
Склероз Бало (концентрический) проявляется болями в области головы, патологическим изменением поведения, когнитивными расстройствами, эпилептическими приступами, гемисиндромами (неврологические нарушения в одной половине тела). Течение патологии клинически напоминает развитие внутримозговой опухоли. Очаги поражения ткани чаще наблюдаются в белом веществе.
В цереброспинальной жидкости обнаруживается лимфоцитарный плеоцитоз, повышенная концентрация белковых соединений. Нередко наблюдается присутствие олигоклональных антител в меньшем количестве, чем при обычном рассеянном склерозе. МРТ-исследование показывает типичные для рассеянного склероза признаки поражения мозговой ткани.
На снимках отчетливо видны множественные кольцевидные очаги демиелинизации в белом веществе, чаще в лобных долях головного мозга, окруженные характерными участками ремиелинизации (восстановления нормального миелина). В большинстве случаев наступает летальный исход в течение нескольких недель или месяцев острого течения патологии. При ранней диагностике прогноз более благоприятный.
Диагностика
При отсутствии характерной симптоматики на ранних стадиях течения, очаги поражения белого вещества часто становятся случайной находкой во время проведения диагностического обследования по другому поводу. В ходе личного осмотра у невролога по шкале FSS (состояние функциональных систем) определяется степень нарушения проводящих функций мозга.
Основной метод инструментальной диагностики – нейровизуализация. Очаги демиелинизации, расположенные в головном мозге, преимущественно выявляются при помощи исследования МРТ, на снимках отчетливо видны участки пораженной ткани диаметром не меньше 3 мм. Очаги демиелинизации в структурах ПНС обнаруживаются в ходе электромиографии. Ангиография показывает степень повреждения сосудов.
Методы лечения
Болезнь неизлечима. Усилия врачей направлены на устранение симптоматики и улучшение качества жизни пациента. Лечение демиелинизирующих заболеваний, поразивших головной мозг, назначают в зависимости от вида и характера течения. Обычно показаны фармацевтические средства, нейтрализующие проявления неврологических синдромов. Симптоматическая терапия включает препараты:
- Обезболивающие.
- Седативные, успокоительные.
- Нейропротекторные, ноотропные.
Чтобы лечить быстро прогрессирующие формы рассеянного склероза, применяют пульс-терапию кортикостероидами. Внутривенное введение больших доз препарата нередко не дает желаемого результата. В случае положительной реакции после курса внутривенного введения, кортикостероиды назначают перорально для предотвращения рецидивов. Кортикостероиды могут комбинироваться с другими иммуносупрессивными (подавляющими иммунитет) лекарствами и цитостатиками.
В 40% случаев резистентные к кортикостероидной терапии пациенты положительно реагируют на плазмаферез (забор, очищение и повторное введение крови в кровоток). Описаны случаи эффективного лечения склероза Бало иммуноглобулинами человека. Терапия народными средствами малоэффективна. Параллельно с медикаментозным лечением больным показана диета, физиопроцедуры, массаж, лечебная гимнастика.
Прогноз
Прогноз выживаемости зависит от вида патологии, характера течения и объема повреждения мозгового вещества. Возможно частичное или полное восстановление функций мозга.
Демиелинизирующие заболевания, поражающие структуры ЦНС и ПНС, связаны с разрушением оболочки, окружающей нервные волокна. На начальных стадиях заболевания могут протекать бессимптомно. Прогноз при ранней диагностике более благоприятный. Болезнь не поддается полному излечению, часто приводит к инвалидности и смерти больного.
Просмотров: 1 763
Источник
