Алкогольная энцефалопатия отек ствола головного мозга
Алкогольная энцефалопатия – поражение клеток мозга в результате употребления алкоголя. Обычно развивается в конце II – начале III стадии алкоголизма, хотя возможно и более раннее начало. Может протекать остро либо хронически. Сопровождается психическими, соматическими и неврологическими нарушениями. Характерно ухудшение аппетита, снижение массы тела, ухудшение координации движений, постоянная усталость, тревожность, неустойчивость настроения и нарушения памяти. Возможны бредовые и галлюцинаторные расстройства. Лечение консервативное.
Общие сведения
Алкогольная энцефалопатия – заболевание, сопровождающееся разрушением клеток головного мозга под воздействием алкоголя. Заболевание, как правило, возникает незадолго до перехода или после перехода II стадии алкоголизма в III. Продолжительность постоянного употребления алкоголя до появления первых симптомов колеблется от 7 до 20 лет, однако возможно и более раннее начало болезни. В отдельных случаях симптомы могут возникать в отсутствие алкоголизма на фоне периодического употребления алкоголя.
Алкогольная энцефалопатия является серьезным заболеванием и требует раннего квалифицированного лечения. Количество летальных исходов при этой патологии по данным различных специалистов в области наркологии составляет 30-70%. В остальных случаях исходом, как правило, становятся психические расстройства различной степени выраженности. Возможно развитие психоорганического синдрома, псевдопаралитического синдрома или слабоумия. Лечение алкогольной энцефалопатии длительное, осуществляется в условиях наркологического стационара.
Алкогольная энцефалопатия
Причины развития алкогольных энцефалопатий
Причиной развития данного заболевания в подавляющем большинстве случаев становится длительное употребление больших доз алкоголя. Как правило, появлению первых симптомов предшествуют запои, продолжающиеся в течение недель или месяцев, либо привычный ежедневный прием спиртного в течение многих лет. Риск возникновения заболевания повышается при употреблении технических жидкостей и суррогатов алкоголя. Иногда из-за индивидуальных особенностей организма пациента болезнь развивается при отсутствии алкоголизма, на фоне регулярного употребления небольших доз алкоголя или редких алкогольных эксцессов.
В основе заболевания лежат нарушения обмена веществ, характерных для алкоголизма. Ведущую роль играет недостаток витаминов (прежде всего – группы В). При постоянном употреблении алкоголя потребность организма в витамине В1 повышается, а его уровень снижается. Это обусловлено нерегулярным однообразным питанием, отсутствием аппетита во время запоев, ухудшением всасывания витамина В1 в кишечнике и нарушениями функции печени. Следствием дефицита В1 становятся обменные расстройства в головном мозге. Проблема усугубляется недостатком витамина P и В6. Из-за дефицита этих витаминов еще больше нарушаются функции пищеварительной системы, а капилляры в головном мозге становятся более проницаемыми, что может привести к отеку головного мозга.
В зависимости от скорости развития, преобладающих симптомов, особенностей течения и вариантов исхода различают две группы алкогольных энцефалопатий: острые и хронические. К числу острых энцефалопатий относят геморрагический полиэнцефалит (синдром Гайе-Вернике), митигированную острую энцефалопатию и энцефалопатию с молниеносным течением. В анамнезе у больных, страдающих хроническими энцефалопатиями, как правило, выявляются тяжелые алкогольные психозы или острые энцефалопатии. Существует две формы хронической алкогольной энцефалопатии: корсаковский психоз (алкогольный паралич, полиневритический психоз) и алкогольный псевдопаралич.
Острые алкогольные энцефалопатии
Вначале появляются симптомы-предвестники заболевания. Возникает астения в сочетании с расстройствами сна и аппетита. Больные чувствуют отвращение к продуктам, богатым жирами и белками, и предпочитают пищу с высоким содержанием углеводов, что способствует усугублению уже возникших нарушений обмена. Иногда развивается анорексия. Выявляются нарушения со стороны желудочно-кишечного тракта. Нередко (особенно по утрам) возникает тошнота и рвота. Возможны боли в животе, отрыжка, изжога и нарушения стула. Физическое состояние пациентов быстро ухудшается, вес снижается, нарастает истощение. Могут выявляться признаки алкогольной полиневропатии.
Энцефалопатия Гайе-Вернике в классическом варианте начинается с делирия средней степени тяжести. У пациентов появляются однообразные фрагментарные зрительные иллюзии и галлюцинации в сочетании со сложными повторяющимися движениями. Периоды возбуждения сменяются непродолжительными эпизодами неподвижности, мышечный тонус во время таких эпизодов остается повышенным. Больные что-то бормочут или выкрикивают, продуктивное общение становится невозможным.
Наблюдается отечность лица в сочетании с общей истощенностью. Возникает атаксия, выявляются множественные неврологические расстройства (нистагм, разная величина зрачков, нерезко выраженные парезы и т. д.). Температура тела повышена, пульс и дыхание учащены, отмечается тенденция к снижению АД при ухудшении общего состояния. Со стороны системы пищеварения обнаруживается изменение цвета языка (малиновый) и увеличение печени. Возможны нарушения стула. По мере усугубления клинической симптоматики возникают прогрессирующие нарушения сознания – от легкого оглушения до ступора. В тяжелых случаях развивается кома.
Смерть может наступить через 10-15 дней с момента появления первых симптомов делирия. Вероятность летального исхода повышается при присоединении интеркуррентных заболеваний – пневмонии, пролежней и т. д. При благоприятном развитии событий делирий продолжается от 3 недель до 1,5 месяцев. Исходом заболевания становится психоорганический синдром, выражающийся в психической беспомощности, ухудшении памяти и утрате способности адаптироваться к обычной повседневной жизни. У больных страдает волевая сфера, снижается трудоспособность и уровень устойчивости к стрессам. Возможен переход острой алкогольной энцефалопатии в хроническую.
Митигированная острая энцефалопатия начинается с предвестников в виде астении, ухудшения настроения, потери аппетита и расстройств сна. Наблюдается выраженная тревога и склонность к ипохондрии. Неврологические нарушения представлены неярко выраженными невритами. Продромальный период длится 1-2 месяца, затем развивается делирий. После выхода из психоза наблюдаются остаточные явления в виде астении и длительных, плохо поддающихся медицинской коррекции расстройств памяти.
Сверхострая форма алкогольной энцефалопатии характеризуется быстрым развитием и неблагоприятным течением с частыми летальными исходами. Продолжительность периода предвестников составляет около 3 недель. Затем возникает тяжелый психоз, сопровождающийся выраженными неврологическими и соматическими нарушениями. Температура тела повышается до 40-41 градусов, наблюдаются прогрессирующие нарушения сознания. В течение нескольких дней наступает кома, а затем смерть. У выживших пациентов после окончания делирия развивается псевдопаралитический синдром – беспечность, ощущение полной удовлетворенности собой и окружающими в сочетании с отсутствием критики, переоценкой своих возможностей и нелепым поведением.
Хронические алкогольные энцефалопатии
Корсаковский психоз чаще наблюдается у женщин, проявляется нарушениями памяти, ложными воспоминаниями и дезориентированностью. Пациенты плохо запоминают новую информацию, с трудом вспоминают о том, что происходило с ними до начала болезни. В беседе с больными выясняется, что они часто «вспоминают» события, которых не было в действительности. Ориентация в пространстве, месте и времени затруднена. Отмечается бедность речи и двигательных реакций. Выявляются неврологические расстройства в виде невритов. При отмене алкоголя симптомы заболевания могут редуцироваться.
Алкогольный псевдопаралич обычно возникает у мужчин. Возможно как постепенное развитие, так и быстрое прогрессирование симптомов после острого алкогольного психоза. Характерна деменция с утратой прежних знаний и навыков, расстройствами памяти и снижением критики к своему состоянию. Наблюдается огрубление (грубость, цинизм) в сочетании с резкими перепадами настроения. Неврологическая симптоматика представлена полиневритами, нарушениями речи, дрожанием мышц рук и лица.
Диагностика и лечение алкогольной энцефалопатии
Диагноз выставляют на основании анамнеза и клинических симптомов, дифференциальный диагноз проводят с другими формами психозов, шизофренией, злокачественными и доброкачественными новообразованиями головного мозга. Лечение предусматривает подбор сбалансированного меню с высоким содержанием белков и витаминов. Пациентам назначают высокие дозы тиамина, ноотропы, препараты для улучшения мозгового кровообращения и активизации обмена веществ в головном мозге. Проводят лечение сопутствующей соматической патологии.
Важнейшую роль в успешном лечении алкогольных энцефалопатий, минимизации остаточных явлений и предупреждении перехода острой формы заболевания в хроническую энцефалопатию играет полный отказ от алкоголя. Выбор тактики и методов лечения алкогольной зависимости определяется врачом-наркологом индивидуально, в зависимости от конкретного случая. Возможно вшивание импланта, использование медикаментозных способов лечения, гипносуггестивной терапии или кодирования по Довженко. Желательно проведение комплексной реабилитации с последующим наблюдением специалиста, посещением психотерапевта или групп поддержки.
Источник
Алкогольная энцефалопатия головного мозга – дегенеративный процесс в мозгу, симптомы и признаки которого возникают на фоне злоупотребления алкоголем, требует лечения. Порой – неотложного.
Причина патологии – гибель нейронов из-за регулярного токсического отравления этанолом, продуктами его метаболизма. Вторично страдает функция сосудистой системы черепной коробки, из-за чего к нейронам доставляется меньше нормы кислорода и необходимых для поддержания работоспособности и жизнедеятельности веществ.
Последствия в виде симптомов алкогольной энцефалопатии появляются, как правило, на 7 – 20 год употребления спиртосодержащих напитков. Или при переходе алкоголизма со 2 на 3 стадию. Возможны исключения, когда которых болезнь прогрессирует быстрее даже при относительно умеренном употреблении спиртных напитков.
Лечение проводится длительное время в наркологических центрах, неотъемлемо от избавления от зависимости.
Содержание статьи: [Скрыть содержание]
Причины
Главная причина посталкогольной энцефалопатии головного мозга у алкоголиков – интоксикация организма.
Этанол сам по себе приводит к массовому отмиранию нейронов. Подобный эффект оказывает и его производное, ацетальдегид. Также негативное влияние имеет отек оболочек и вещества мозга (обусловливает похмельную головную боль).
Первичные явления энцефалопатии развиваются в результате 2-3 недель регулярного употребления спиртосодержащих напитков.
Но если качество выпиваемого будет низким, кроме непосредственно спирта, в них будет содержаться и другие опасные отравляющие вещества, процесс значительно ускорится.
Прогрессирующая алкогольная энцефалопатия способна возникнуть даже после 2-3 дней ежедневного пьянства.
Такое возможно вследствие особенностей организма и сопутствующих явлений. Например – перенесенной недавно черепно-мозговой травмы или метаболических отклонений.
Это происходит из-за сбоя в обмене веществ и нехватке витамина B1, что характерно на фоне скудного, однообразного питания пьющих людей.
Симптомы
Признаки развивающейся энцефалопатии на фоне алкоголизма проявляются как при чрезмерном употреблении, так и после отказа от спиртного.
Симптомы токсического поражения клеток мозга проявляются типично. Но с разной интенсивностью, зависящей от хронической или острой формы течения болезни.
Острое отравление
Портрет алкоголика с поражением головного мозга:
- чувство тошноты, рвота;
- расстройства сна;
- острый психоз;
- снижение зрения;
- нарушение памяти;
- резкая большая потеря веса;
- развитие проблем с координацией в пространстве;
- ухудшение аппетита, дефицит в рационе белоксодержащей пищи;
- снижение уровня интеллекта, трудности с осмыслением и запоминанием новой информации, обучением простым навыкам;
- головные боли, замутненность сознания;
- анемия (алиментарная, из-за неполноценного питания);
- эмоциональные перепады от состояния апатии и депрессии, до приступов агрессивности без дополнительных поводов к ним;
- галлюцинации, периодический бред.
Острые формы развиваются быстро, в виде приступов после массивного приема алкоголя. Резко появляется головная боль, немеет язык. Человека сильно тошнит, при этом он теряет власть над собственным телом. Нарушается сознание. Приступ может закончится комой.
Систематическое отравление
К хроническим формам алкогольной энцефалопатии относятся проявления, менее выраженные на ранней стадии. Сначала человеку просто трудно припомнить, что было вчера, нарушается сон. Постепенно снижается интеллектуальная работоспособность.
Характерен Корсаковский синдром – кратковременная память страдает так, что человек выйдя из комнаты, не сможет найти вход назад. Путает палаты, койки. Сначала забываются недавние события, а затем и крупные периоды жизни и важная информация.
Постепенно появляются боли, точку локализации которых сложно определить. Пациенты отмечают раздражительность. С течением времени симптомы прогрессируют. Поражению подвергается не только центральная, но и периферическая нервная система.
Диагностика
Алкогольная энцефалопатия – это заболевание, что развивается в виде осложнения зависимости от спиртного. Или на фоне серьезной интоксикации организма, вызванной употреблением алкоголя, часто некачественного.
Не обязательно иметь сильную зависимость или уходить в недельные запои, чтобы проявились признаки поражения мозга.
Для врача, при обращении человека с подозрением на посталкогольную энцефалопатию, важно собрать реальный анамнез. Уточняется количество выпитого, какой именно напиток употреблялся, как часто человек склонен к подобным злоупотреблениям.
В силу гибели кратковременной памяти, опрос пациента бывает неинформативным. Тогда вся эта информация уточняется у родных, близких людей.
Симптоматика болезни похожа на энцефалопатию токсического генеза. Поэтому важно установить алкогольную причину патологии, определив степень повреждения мозга на физическом уровне.
Для этого проводятся:
- анализ крови и мочи;
- МРТ головного, спинного мозга;
- УЗИ брюшной полости;
- КТ головы, внутренних органов.
Назначить адекватное лечение возможно только после получения необходимых результатов исследований.
Лечение и прогноз
После поступления пациента в медицинское учреждение и определения диагноза, предпринимаются терапевтические меры.
Лечение алкогольной энцефалопатии предполагает прием ряда препаратов. Они не только восстанавливают кровообращение и обмен веществ, но и способствуют выведению ядов из тканей мозга. Так как токсины – главная опасность для жизни пациента.
Терапия будет длиться не менее 1,5 месяца. Процедуры проводятся в стационаре. В будущем потребуется пожизненный отказ от спиртного и регулярные курсы лечения пораженного мозга.
Для стабилизации пациента применяются:
- медикаментозная детоксикация, позволяющая очистить ткани мозга от продуктов распада спирта и примесей в напитках;
- мочегонные препараты;
- большие дозы витаминов группы B;
- сосудистые лекарства;
- ноотропы;
- глюкокортикостероиды;
- противосудорожные, при развитии алкогольной эпилепсии.
Лечится ли алкогольная энцефалопатия, зависит от состояния, в котором был доставлен больной. Если заболевание зашло далеко, то восстановить утраченный интеллект и память вряд ли выйдет. Но можно остановить, задержать прогрессирование когнитивных нарушений.
В любом случае, главным условием реабилитации является строгий отказ от принятия алкоголя даже в малых дозах до конца жизни.
Только в этом случае серьезные осложнения либо не наступят, либо будут отложены на неопределенный срок.
При несоблюдении рекомендаций врачей, со временем могут развиться инсульт, шизофрения состояние комы и смерть.
Список использованной литературы
- Кошкина Е. А., Киржанова В. В. Эпидемиология наркологических заболеваний // Наркология: национальное руководство / Под ред. Н.Н. Иванца, И.П. Анохиной, М.А. Винниковой. М.: гЭотАР-Медиа, 2о08. С. 17. (Сер.: Национальные руководства).
- Kunze К. Metabolic encephalopathies // J. Neurol. Vol. 249. P. 1150-1159.
- Минко А.И., Линский И. В. Аффективные расстройства при зависимости от психоактивных веществ // Международный медицинский журнал. 2003. № 9 (3). С. 28-30.
- Кондратенко А. Т., Скугаревский А. Ф. Алкоголизм. — Минск: Медицина, 1983.
- Лурия А. Р. Основы нейропсихологии. — М.: МГУ, 1973.
Источник
Злоупотребление спиртными напитками, особенно низкого качества, и употребление их суррогатов приводит к повреждению клеток головного мозга и его поражению с развитием различных групп психотических расстройств, именуемых металкогольными, или, просто, алкогольными психозами.
Одной из этих групп является токсическая алкогольная энцефалопатия. Для нее характерно сочетание нарушений психики с расстройствами системного неврологического и соматического характера, которые в клинической картине болезни нередко приобретают доминирующее значение.
Общая информация
Алкоголь является для организма токсическим веществом. Широкое распространение получило употребление низкокачественных спиртных напитков, крепленых вин (значительно реже) и суррогатов с содержанием этилового, метилового спиртов и их полимеров, которые характерны особенно выраженной токсичностью.
Несмотря на то, что (по данным некоторых авторов) последние годы наметилось уменьшение числа людей, употребляющих крепкие спиртные напитки, общее число лиц, употребляющих алкогольные напитки вообще, значительно увеличилось. Вызывает беспокойство развитие этой тенденции в молодежной среде и даже среди детей. То есть речь может идти об «омоложении» алкоголизации населения. Отмечается также увеличение числа молодых людей, у которых выявляется неврологическая симптоматика алкогольного поражения центральной нервной системы.
В связи с некоторыми причинами, частично описанными выше, различные аспекты алкогольной энцефалопатии характеризуются большой остротой и актуальностью. Повреждение клеток головного мозга всегда наблюдается при хроническом алкоголизме в конце второй и начале третьей стадии, хотя не исключено и более раннее развитие этого патологического состояния.
Изучение разными исследователями вопросов алкоголизма показало наличие функциональных нарушений в организме уже при первой стадии заболевания. В дальнейшем в нервной системе происходит нарушение равновесия между процессами возбуждения и торможения, постепенное присоединение к функциональным расстройствам органических изменений центральной нервной системы. В конечном итоге, следствием систематического употребления спиртных напитков является истощение компенсаторных механизмов, развитие в структурах головного мозга изменений необратимого характера, а нередко и состояний, требующих проведения экстренной терапии.
Таким образом, понятием «алкогольная энцефалопатия» обозначается одна из групп тяжелых алкогольных психозов, характерная сочетанием психических, неврологических и системных соматических расстройств, развивающихся в результате диффузного (рассеянного) органического поражения клеток головного мозга и проявляющихся чаще всего в весенне-летний период, преимущественно, в начале третьей стадии хронического алкоголизма.
Болеют, в основном, мужчины в возрасте 30-50 лет, реже в более старшем возрасте. Длительность периода от начала постоянного употребления алкогольных напитков (ежедневного пьянства) до момента, когда выявляются первые признаки алкогольной энцефалопатии, может составлять от 6 до 20 лет и более. У женщин этот период значительно короче — 3-4 года, а иногда и 1 год после тяжелых алкогольных эксцессов.
Излечима ли алкогольная энцефалопатия?
Это заболевание очень трудно поддается лечению, как правило, из-за несвоевременной обращаемости больных за квалифицированной специализированной медицинской помощью, а также в связи с развитием у них утраты критического отношения к своему заболеванию и общему состоянию (алкогольная анозогнозия). Однако в последнем случае прогноз и вовсе неблагоприятный. Это связано с тем, что продолжающееся злоупотребление алкоголем приводит к гибели значительного числа клеток головного мозга и постепенному формированию достаточно устойчивой психической и неврологической недостаточности.
Причины и механизмы развития
Причиной алкогольной энцефалопатии в большинстве случаев является употребление алкогольных напитков в значительных дозах. Первым проявлениям патологического состояния, как правило, предшествуют запои, длящиеся на протяжении недель, а иногда и месяцев, или привычное умеренное, но ежедневное употребление спиртных напитков в течение многих лет, то есть ежедневное пьянство, длящееся годами.
В редких случаях, объясняющихся индивидуальными особенностями организма, признаки алкогольной энцефалопатии могут выявляться даже и при отсутствии хронического алкоголизма как такового, а лишь при наличии редких алкогольных эксцессов или регулярном употреблении спиртных напитков в небольших дозировках. Степень риска значительно повышается при употреблении крепленых вин и суррогатов алкоголя.

Основными звеньями механизма развития заболевания являются нарушение нейровегетативных и обменных процессов в организме. Постоянное токсическое воздействие на печень резко снижает ее возможности в плане обезвреживания не только токсических веществ, поступающих в организм, но и образующихся в самом организме в виде недоокисленных продуктов белкового и жирового обмена.
Следствием интоксикации являются поражение нервных клеток, особенно диэнцефальной области головного мозга, нарушения функции гипофиза, надпочечников и, соответственно, вегетативной нервной системы. Проявления происходящих процессов значительно усиливаются при наличии в анамнезе травм или воспалительных процессов головного мозга, а также предшествующих энцефалопатии соматических заболеваний.
В основе патогенеза болезни лежат характерные для хронического алкоголизма нарушения обменных процессов, гиповитаминозы и витаминный дисбаланс. Среди последних ведущая роль отводится дефициту витаминов «B1» и «B6». Постоянное употребление алкогольных напитков приводит к повышению потребности в витамине “B1” при снижении его уровня, что обусловлено отсутствием аппетита, однообразием и нерегулярностью питания в периоды запоев, ухудшением всасывания витаминов в связи с нарушением функции печени, поджелудочной железы и кишечника.
Поскольку витамин «B1» участвует в процессах углеводного обмена, его недостаток приводит к резкому нарушению обмена углеводов, особенно в мозговых структурах, и нарушениям энергетического баланса в головном мозге. Дефицит витамина “B6” способствует еще большему ухудшению функции центральной нервной и пищеварительной систем. Кроме того, результатом недостатка витаминов «С», «Р», а также группы «В» являются увеличение проницаемости капилляров, нарушение гемодинамических процессов, отек ткани мозга с возможным развитием судорожного синдрома (алкогольная эпилепсия) и других признаков патологии.
Клинические проявления
Предвестники патологического состояния
Началу периода манифестации психоза предшествует, как правило, продромальный период, то есть период предвестников заболевания. Начинается он, обычно, весной или в начале лета, и может длиться от нескольких недель или месяцев до 1 года и больше. Его длительность зависит от варианта течения патологии: в острых случаях он более короткий (около 2 – 3-х недель), по сравнению с хроническим течением, и нередко заканчивается смертельным исходом, особенно в случае молниеносного течения патологии.
В продромальном периоде симптомы алкогольной энцефалопатии выражены относительно слабо, и проведение своевременного адекватного лечения способно предотвратить дальнейшее ее развитие.
Клиническое течение в этом периоде характеризуется:
- Астеническим синдромом с преобладанием адинамии, проявляющимся повышенной психической, умственной и физической утомляемостью, быстрой утратой самообладания и возникновением раздражительности даже при ярком свете, громких звуках или резких запахах. Кроме того, астения характеризуется быстро наступающей истощаемостью после повышенной возбудимости, неустойчивым (преимущественно пониженным) настроением с заметно выраженными элементами неудовольствия, капризности и слезливости, длительным состояние апатии и депрессии.
- Нарушением циклов бодрствования и сна, то есть дневной сонливостью и расстройством сна в ночное время.
- Нейровегетативными расстройствами — чувством ознобов и приливов жара, которые сопровождаются повышенной потливостью (обычно по ночам), ощущением недостатка воздуха, сердцебиениями, болями и «замиранием» в области сердца.
- Неврологическими расстройствами — онемением, чувством «стягивания», холода и боли, «ломоты» в разных частях тела, особенно в руках и ногах, судорогами в икроножных мышцах и пальцах, чувством скованности и тяжести в ногах, утратой точности движений, атаксией, снижением мышечного тонуса, тремором, мышечной слабостью, нарушением кожной чувствительности, парестезиями, расстройством произношения (дизартрия), головной болью, головокружением, ощущением шума в ушах и тяжести в голове, которые усиливаются во время движений, ухудшением зрения и т. д.
- Отвращением к белковой и жирной пище.
- Соматической симптоматикой, преимущественно, в виде желудочно-кишечных расстройств — отрыжкой, изжогой, тошнотой и рвотой, болями в животе, запорами, сменяющимися поносами, сниженным аппетитом, вплоть до отказа от приема пищи и физического истощения.
В продромальном периоде прием алкогольных напитков больным не прекращается, несмотря на то, что в это время они уже не уменьшают интенсивность симптоматики похмельного синдрома. Отвращение к спиртным напиткам может иногда возникать к концу этого периода. Иногда (редко) он, практически, отсутствует, а развитие психоза может происходить во время похмелья, а также на фоне соматического или острого инфекционного заболевания.
Манифестация (краткое описание)
Следующим этапом болезни является манифестация психоза. В зависимости от преобладания тех или иных симптомов, особенностей и характера течения патологии, темпов ее развития и типов исхода в условной классификации различают острые и хронические алкогольные энцефалопатии, а также редко встречающиеся формы. Такое деление облегчает выбор терапевтической тактики, что нередко дает возможность клиницистам сохранить жизнь своих пациентов, особенно в острых случаях, встречающихся наиболее часто.
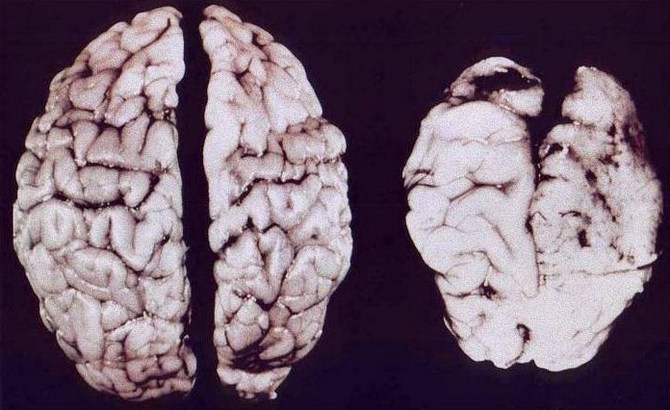 Мозг здорового непьющего человека (слева) и страдающего алкоголизмом (справа)
Мозг здорового непьющего человека (слева) и страдающего алкоголизмом (справа)
Острая алкогольная энцефалопатия
Включает:
- Энцефалопатию Гайе – Вернике
Протекает в виде психоза с расстройствами сознания (делирий) в виде скудных галлюцинаций и иллюзий, боязливости, тревожности и депрессивно-бредовых мыслей, или «тихого бреда». Кроме того, появляется симптоматика множественных неврологических нарушений, частое дыхание и учащение сердечного ритма, повышение температуры тела, расстройства функции желудочно-кишечного тракта, прогрессирование расстройства сознания, развитие коматозного состояния с дальнейшим смертельным исходом в среднем через 2 недели (в тяжелых случаях) после первых признаков. Делирий может длиться от 3-х до 6-и недель.
- Митигированную форму
Протекает с более «мягкой» симптоматикой, для которой характерны легко вызываемые возбудимость и раздражительность, часто возникающая невыраженная депрессия. Кроме того, очень часто отмечаются расстройства сна и отсутствие аппетита, сонливость и ипохондрия в дневное время, а ночью — делириозное состояние.
- Энцефалопатию с «молниеносным», или «сверхострым», течением
Опасна летальным исходом в течение от 2-х до 6-и суток. Наиболее характерными клиническими признаками этой формы являются остро возникающий делирий, в течение нескольких дней трансформирующийся в мусситирующий, или «бормочущий» («тихий»), повышение температуры тела до 40°С, после чего наступает коматозное состояние и летальный исход.
Хронические формы алкогольной энцефалопатии
К ним относятся:
- Корсаковский, или полиневротический психоз
Обычно наблюдается среди женщин в возрасте 40-60 лет как результат (чаще всего) острого варианта энцефалопатии. Эта форма характеризуется триадой основных симптомов — амнезией (утрата памяти), дезориентацией, конфабуляциями (воспоминание о происшествиях, которых в действительности не было).
- Алкогольный псевдопаралич
В настоящее время встречающийся крайне редко, в основном, среди мужчин после 40-50 лет. Развитие по этому варианту происходит после тяжело протекающих делириозных состояний, острой энцефалопатии Гайе – Вернике, а также на фоне обусловленной хроническим алкоголизмом деградации.
Основные симптомы — это психические расстройства в виде резкого снижения уровня суждений и утраты приобретенных знаний, отсутствия самокритики и критического отношения к окружающим людям и событиям, глупых шуток и необоснованной эйфории, которая нередко сопровождается бредовыми идеями, бредом величия. Неврологическая симптоматика выражена тремором пальцев, мимических мышц и языка, дизартрией (нарушения произношения), расстройствами зрачковых рефлексов в сочетании с нарушением конвергенции, различными изменениями сухожильных рефлексов, припадками.

К основным редким формам патологии относят энцефалопатию:
- С симптомами болезни бери-бери, обменную периферическую полиневропатию. Она развивается в результате дефицита витамина «В1» на протяжении длительного времени. В клиническом течении основными проявлениями являются неврологические расстройства, локализованные, в большинстве случаев, в области нижних конечностей, и протекающие по двум вариантам: первый, расстройства чувствительности в виде парестезий (чувство внезапного холода, жжения) с выраженным потоотделением; второй, преобладание мышечной слабости с (нередко) утратой способности стоять, исчезновение сухожильных рефлексов и потеря чувствительности кожи. Психические расстройства проявляются, преимущественно, симптоматикой астенического характера.
- С клинической картиной пеллагры, развивающейся при хроническом дефиците в организме никотиновой кислоты (витамин «РР»). Типичные признаки — серовато-коричневатые или красноватые воспалительного характера пятна (иногда с шелушением), преимущественно, на кистях. В дальнейшем они сочетаются с симптоматикой поражения пищеварительного тракта (стоматит, гастрит, энтерит и др.). Специфические расстройства психики отсутствуют.
- С симптоматикой ретробульбарного неврита, при котором нарушено центрально-краевое или центральное зрение (обычно при взгляде на красные или белые предметы), часто сочетающееся с расстройством координации движений (атаксия), неустойчивой походкой, миалгиями, изменениями голоса (дисфония), спастическими параличами.
- Развивающуюся в результате стеноза (патологическое сужение) верхней полой вены. Встречается при циррозе печени у больных алкоголизмом.
Лечение
Основные принципы современной комплексной терапии заключаются в:
- Проведении медикаментозной дезинтоксикации поливидоном, декстранами, солевыми растворами, тиосульфатом натрия, унитиолом и т. д.
- Детоксикации другими методами — форсированный диурез с использованием мочегонных препаратов (Маннитол, фФросемид), очистительные клизмы, плазмаферез, гипербарическая оксигенация, энтеросорбенты.
- Осуществлении терапии, направленной на предотвращение или устранение отека головного мозга, а также на улучшение обмена веществ, улучшение реологии крови и процессов микроциркуляции в нем и защиту от кислородного голодания. В этих целях используются мочегонные, глюкокортикостероидные, ноотропные и сосудистые препараты (Пирацетам, Трентал, Пентоксифиллин, оксибутират натрия, большие дозы витаминов «В1», «В2», «В6», «РР», «С», никотиновой кислоты, глютаминовой кислоты, проведение поверхностной церебральной гипотермии и т. д.
- Противосудорожной и седативной терапии (сульфат магния, тиопентал натрия, Диазепам, вальпроевая кислота, Карбамазепин).
- Применении препарата Ипидакрин (Нейромидин), блокирующего активность фермента холинестераза и влияющего на транспорт ионов калия через калиевые канальцы клеточных мембран.
Препараты для лечения вводятся, преимущественно, внутривенно капельно и струйно, внутримышечно, реже – внутрь. В необходимых случаях осуществляются длительная искусственная вентиляция легких и парентеральное питание.
По теме: Препараты от алкоголизма
Последствия

При сохранении алкогольной зависимости и отсутствии своевременной и эффективной терапии возможны множественные и различные по степени тяжести последствия. Они заключаются в:
- развитии сердечно-сосудистой патологии — артериальная гипертензия, кардиопатия, кардиодистрофия, нарушения сердечного ритма и др.;
- заболеваниях печени, поджелудочной железы, желудка и кишечника;
- поражении мозжечка и, как следствие, нарушении равновесия и возникновении двигательных расстройств;
- поражении гипоталамической области мозга с развитием несахарного диабета;
- нарушениях функции глазодвигательных нервов;
- эпизодах кратковременной потери сознания;
- развитии слабоумия;
